- от автора Jose
Тромбоэмболия легочной артерии
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2014
Общая информация
Краткое описание
ТЭЛА — окклюзия ствола или основных ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови. [3]
Классификация
| Риск ранней смертности при ТЭЛА | Маркеры риска | Стратегия лечения | |||
| Клинические (шок или гипотония) | Дисфункция правого желудочка | ||||
| Невысокий | Промежуточный | — | + | + | Госпитализация |
| + | — | ||||
| — | + | ||||
| Низкий | — | — | — | Ранняя выписка или лечение на дому | |
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• рентгенография органов грудной клетки (прямая и боковая проекции).
• определение количественного Д-димера в плазме крови.
Клиника ТЭЛА включает широкий диапазон состояний: от почти бессимптомного течения до внезапной смерти. В качестве классических вариантов течения заболевания в клинике ТЭЛА выделяют пять клинических синдромов.
• боль в правом подреберье.
Повышение уровня D-димера возможно также при остром инфаркте миокарда, септическом состоянии, при оперативном вмешательстве, злокачественном новообразовании и системных заболеваниях. В целях стратификации риска тяжести течения необходимо определением тропонина и proBNP.
Инструментальные исследования
Однодетекторная спиральная компьютерная томография имеет чувствительность 70 % и специфичность 90 %, а мультидетекторная спиральная компьютерная томография —чувствительность 83 % и специфичность 96 %.
С сердечно-легочной патологией в анамнезе: чувствительность — 80 %, специфичность —21 %.
Вентиляционно-перфузионная сцинтиграфия легких — точный метод исключения ТЭЛА. При внутривенном введении микросфер альбумина, меченных 99mTc, и вдыхании ксенона-133 или аэрозоля с 99mTc определяется дефект перфузии и проводится сравнение с наличием дефекта вентиляции.
Позитивный результат вентиляционно-перфузионной сцинтиграфии легких подтверждает ТЭЛА, однако требует дополнительных методов исследования при низкой клинической вероятности.
Ангиопульмонография — золотой стандарт диагностики ТЭЛА.
− Отсутствие или задержка венозной фазы контрастирования.
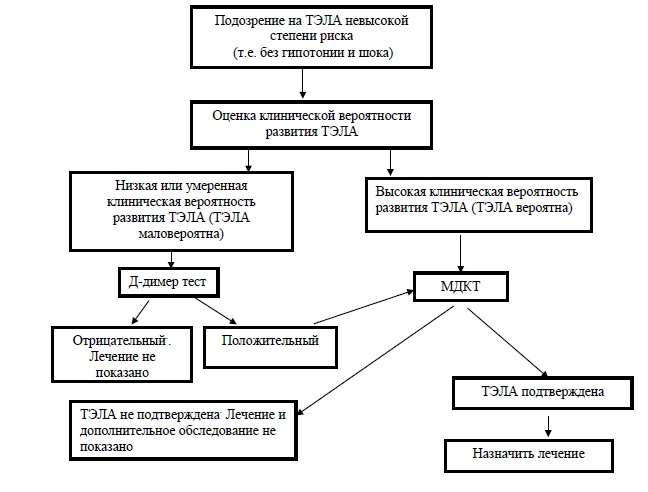
Рисунок 1. Алгоритм диагностики ТЭЛА невысокой степени риска смерти
тромбоэмболия лёгочной артерии
Тромбоэмболия лёгочной артерии (ТЭЛА) — механическая обструкция кровотока в системе лёгочной артерии при попадании в неё тромба, что приводит к спазму ветвей лёгочной артерии, развитию острого лёгочного сердца, уменьшению сердечного выброса, снижению оксигенации крови и бронхоспазму. Частота
— В России ТЭЛА регистрируют в 4,4-14,7% всех аутопсий
— На каждые 5 млн. операций ТЭЛА возникает примерно в 150000 случаев с летальным исходом в 8 000 случаев. Преобладающий возраст — старше 40 лет. Этиология. В 90% случаев источник ТЭЛА находится в бассейне нижней полой вены
— Подвздошно-бедренный венозный сегмент
— Вены предстательной железы и другие вены малого таза
— Глубокие вены голеней. Факторы риска
— Воспалительные заболевания кишечника
— Синдромы первичной гиперкоагуляции
— Недостаточность антитромбина III
— Недостаточность протеинов С и S
— Беременность и послеродовой период
— Послеоперационный период. Патогенез
— Лёгочная гипертёнзия, недостаточность правого желудочка и шок
— При окклюзии более 30-50% лёгочных артериальных ветвей возникает значительная лёгочная гипертёнзия (иногда до 100 мм рт.ст., норма — ниже 25 мм рт.ст.)
— Уменьшение общей площади поперечного сечения сосудистого русла
— Высвобождение серотонина и простагландинов из тромбоцитар-ных агрегатов
— При возрастании сопротивления лёгочных сосудов правый желудочек теряет способность поддерживать сердечный выброс с развитием артериальной гипотёнзии.
— Тахипноэ и гипервентиляция
— Стимуляция юкстакапиллярных рецепторов приводит к активной вагусной афферентации и стимуляции респираторных нейронов продолговатого мозга
— Рефлекторный спазм бронхов в ответ на гипокапнию.
— Перфузия и снижение сосудистого сопротивления в непоражённых сегментах лёгких вызывает внутрилёгочное шунтирование справа налево с неадекватной оксигенацией крови
— Неравномерность вентиляционно-перфузионных отношений
— Истощение сурфактанта приводит к рестриктивным нарушениям.
— Инфаркт лёгкого развивается на фоне исходной левожелудочковой недостаточности вследствие несостоятельности коллатерального кровотока по бронхиальным артериям. Клиническая картина
— Одышка, связанная с нарушением перфузии и вентиляции лёгких
— Цианоз лица, шеи и верхней половины туловища — характерный симптом массивной эмболии
— Боли — также частый симптом ТЭЛА, носят острый характер и локализуются в задненижних отделах грудной клетки (у 20-87% больных)
— Кашель (у 20% больных) обычно сопровождается кровохарканьем
— Физикальные данные — притупление перкуторного звука при инфарктной пневмонии или плевральном выпоте, влажные хрипы в лёгком и шум трения плевры — обычно непостоянны и появляются на 3-4 сут вследствие развития инфаркта лёгкого.
— Кардиальный синдром проявляется болью и чувством дискомфорта за грудиной, тахикардией, нарушениями ритма и артериальной гипотёнзией, вплоть до коллаптоидного состояния.
— Абдоминальный синдром (наблюдают реже) характеризуется болями в верхней правой половине живота и, очевидно, зависит от раздражения правого купола диафрагмы при плевральном выпоте или от растяжения глиссоновой капсулы при развитии правожелудочковой недостаточности.
— Церебральный синдром (наблюдают чаще у пожилых людей) характеризуется потерей сознания, гемиплегией и судорогами.
— Почечный синдром (секреторная анурия) чаще наблюдают после выведения больных ТЭЛА из шока.
— Примечание. Классическую клиническую картину ТЭЛА (одышка, цианоз, ангинозные боли, артериальная гипотён-зия) отмечают лишь у 16% больных. Лабораторные исследования
— Гиперкапния. Специальные исследования
— Рентгенография органов грудной клетки
— Полнокровие корней лёгких
— Внезапный обрыв хода сосуда -симптомампутации
— Локальное уменьшение лёгочной васкуляризации — симптом Вёстермарка.
— Вентиляционно-перфузионная сцинтиграфия лёгких
— Высокая вероятность ТЭЛА — снижение перфузии в одном или нескольких сегментах при нормальной вентиляции
— Низкая вероятность -субсегментарные или малые дефекты кровоснабжения. Примечание. Информативность метода снижается при сопутствующих ХОЗЛ, опухолях лёгких, перенесённых в прошлом ТЭЛА.
— Ангиопульмонография — классический метод диагностики, проводимый при подозрении на ТЭЛА, основанном на клинической картины и данных вентиляционно-перфузионной сцинтиграфии
— Критерии достоверного диагноза — внезапный обрыв ветви лёгочной артерии и контуры тромба
— Критерии вероятного диагноза — резкое сужение ветви лёгочной артерии и медленное вымывание контраста.
— ЭКГ для исключения ИМ и определения косвенных признаков ТЭЛА
— Синдром глубоких зубцов S,, Qm, Тш в 25% случаев
— Отклонение ЭОС вправо
— Неполная блокада правой ножки пучка Хиса
— P-pulmonale — при тромбоэмболии крупных ветвей
— Различные нарушения сердечного ритма (например, предсердная или желудочковая экстрасистолия, мерцание или трепетание предсердий) — непостоянный признак. Дифференциальный диагноз
— Нетромботичес-кие эмболии лёгочной артерии (амниотическая, жировая, септическая, опухолевая). Лечение: Тактика ведения
— При нормальном АД
— При тромбоэмболии мелких или средних ветвей лёгочной артерии — гепарин, затем непрямые антикоагулянты
— При тромбоэмболии крупных ветвей лёгочной артерии, при острой правожелудочковой недостаточности — гепарин либо фибринолитические средства
— При инфаркте лёгкого с кровохарканьем — гепарин, затем непрямые антикоагулянты
— ТЭЛА у пациентов с противопоказаниями к введению гепарина и фибринолитических средств — установка фильтра в нижней полой вене (кавафильтр).
— При артериальной гипотёнзии
— Добутамин, дофамин, адреналина гидрохлорид
— При сохранении артериальной гипотёнзии, несмотря на восполнение ОЦК, — введение фибринолитических средств.
— При рецидиве ТЭЛА
— Непрямые антикоагулянты. Лекарственная терапия
— Гепарин 5 000-10 000 ЕД в/в струйно, затем постоянная инфузия в дозе 10-15 ЕД/кг/мин под контролем ЧТВ каждые 4ч до его увеличения в 1,5-2 раза, затем — 1 р/сут. При увеличении ЧТВ более чем в 2 раза скорость инфузии уменьшают на 25%.
— Непрямые антикоагулянты назначают 1-2 р/сут (в течение 5 сут необходимо сочетание с гепарином)
— ЧТВ должно соответствовать значениям международного нормализованного отношения (INR) от 2,0 до 3,0 (см. Трепетание предсердий]
— Непрямые антикоагулянты принимают в течение 3-6 мес (при устранении факторов риска) или пожизненно (при невозможности устранения факторов риска).
— Фибринолитические средства вводят в периферическую вену или непосредственно в лёгочную артерию
— Стрептокиназа по 250 000 ME в/в в течение 30 мин, затем — 100 000 МЕ/ч в течение 1 сут
— Урокиназа по 4 400 ME в течение 30 мин, затем — 4 400 МЕ/кг/ч в течение 12-24 ч
— Недавно перенесённые внутричерепные кровоизлияния
— Угроза кровотечения (пептическая язва, гематурия, недавно перенесённые полостные операции)
— Уровень фибриногена и продуктов разрушения фибрина
— Если лабораторные признаки лизиса тромба отсутствуют, скорость инфузии увеличивают вдвое
— Тромболитики нельзя вводить одновременно с гепарином
— Если после прекращения инфузии тромболитика ЧТВ превышает исходное значение менее чем в 2 раза, возможен переход на гепарин, Хирургическое лечение
— Закрытая эмболэктомия с помощью аспирационного катетера
— Открытая эмболэктомия в условиях искусственного кровообращения. Примечание. Летальность составляет 20-30%
— Установка кавафильтра для создания препятствия миграции тромба из бассейна нижней полой вены. Осложнения
— Острое лёгочное сердце
— Рецидив тромбоза глубоких вен нижних конечностей или ТЭЛА. Течение и прогноз
— При своевременном и адекватном лечении летальность составляет менее 10%, без лечения — более 30%
— Прогноз хуже у лиц с предшествующими заболеваниями сердца или лёгких
— Хроническая лёгочная гипертёнзия развивается в 1 % случаев. Профилактика
— До хирургического лечения при наличии факторов риска
— Малые дозы гепарина (5 000 ЕД п/к)
— После проведения хирургического лечения при наличии факторов риска
— Гепарин в малых дозах по 5 000 ЕД п/к каждые 8-12 ч в течение 7 сут
— Малые дозы непрямых антикоагулянтов под контролем 1NR в пределах 2,0-3,0
— Предродовой период (физическая активность, эластичные чулки)
— Роды (пневматическая компрессия, гепарин в малых дозах)
— Послеродовой период (непрямые антикоагулянты в течение 6 нед, эластичные чулки). См. также Гипертёнзия лёгочная вторичная, Гипертёнзия лёгочная первичная, Инфаркт лёгкого, Синдром антифосфолипидный. Синдром респираторного дистресса взрослых, Тромбоз глубоких вен нижних конечностей Сокращение. ТЭЛА — тромбоэмболия лёгочной артерии МКБ. 126 Лёгочная эмболия Литература
— Массивная эмболия лёгочных артерий. Савельев ВС и др. М.: Медицина, 1990
Тромбоэмболия легочной артерии: симптомы и лечение
Тромбоэмболия легочной артерии является одной из самых частых причин внезапных смертей, вызванных патологиями сердечно-сосудистой системы. Она возникает с частотой 1 случай на 100 000 населения и диагностируется прижизненно только в 30% случаев.
Тромбоэмболия легочной артерии (или ТЭЛА) – это состояние, сопровождающееся полной или частичной закупоркой тромбом основного ствола или ветвей легочной артерии и резким снижением объема крови в сосудистом русле легких.
Причины
При тромбоэмболии венозный тромб, появившийся в глубоких венах (чаще в венах нижних конечностей), закупоривает просвет легочной артерии и к определенному участку легкого (или ко всему легкому) поступает меньшее количество крови. Сердце прекращает сокращаться, а пораженная часть легкого не участвует в газообмене, и у больного развивается гипоксия. Такое состояние приводит к уменьшению коронарного кровотока, левожелудочковой недостаточности, снижению артериального давления, инфаркту миокарда, отеку или ателектазу легкого. Нередко ТЭЛА приводит к развитию кардиогенного шока.
Причиной тромбоэмболии могут стать такие факторы:
- повреждение стенок венозного сосуда при тромбофлебите, флебите и травмах;
- повышенная свертываемость крови при наследственных заболеваниях системы крови, приеме лекарственных препаратов (гормональных контрацептивов и др.), хронических воспалительных заболеваниях;
- местное замедление скорости кровотока при продолжительном сдавлении тканей, длительном постельном режиме, долгих перелетах и поездках.
В группу риска могут относиться такие категории лиц:
- пожилые люди;
- беременные и роженицы;
- больные с варикозной болезнью ног;
- больные с ожирением;
- больные в послеоперационном периоде;
- больные с дилатационной кардиомиопатией, мерцательной аритмией, эндокардитом трехстворчатого клапана;
- больные с онкологическими новообразованиями, болезнью Крона, системной красной волчанкой, нефротическим синдромом, эритремией, пароксизмальной ночной гемоглобинурией и др.

Симптомы
Клиническая картина тромбоэмболии легочной артерии зависит от масштаба тромбоза:
- немассивная ТЭЛА: при поражении тромбами 30% легочных артерий признаки поражения у больного отсутствуют некоторое время, затем появляется одышка, кашель с примесью крови в мокроте, боли в области груди и повышение температуры, при рентгенографии обнаруживается «треугольная тень» — участок гибели (инфаркта) легкого;
- субмассивная ТЭЛА: при поражении 30-50% легочных артерий у больного появляется бледность, одышка, учащенное дыхание, цианоз ушей, носа, губ и кончиков пальцев, беспокойство, учащенное сердцебиение, артериальное давление может не понижаться, появляются боли в области сердца, которые становятся более выраженными при попытке лечь;
- массивная ТЭЛА: при поражении более 50% легочных артерий у больного резко снижается артериальное давление, нарастает одышка и наступает обморок, может наступать быстрая смерть.
Наиболее частыми признаками ТЭЛА являются одышка и учащение дыхания. Как правило, они возникают внезапно и состояние больного ухудшается при попытке лечь. Тромбоз легочных артерий может сопровождаться болью или дискомфортными ощущениями в области грудной клетки и кровохарканьем. При массивной и субмассивной ТЭЛА цианоз губ, ушей, носа может достигать чугунного оттенка.
Диагностика

Диагностика ТЭЛА может проводиться только в условиях стационара. Больному могут назначаться такие методики исследования:
- анализ Д-димеров крови;
- ЭКГ;
- рентгенография грудной клетки;
- сцинтиграфия легких;
- Эхо-КГ;
- УЗИ вен нижних конечностей;
- КТ с применением контрастного вещества;
- ангиография;
- ангиопульмонография.
Лечение
Лечение ТЭЛА включает в себя следующие мероприятия:
- спасение жизни пациента;
- восстановление кровообращения;
- предупреждение повторной ТЭЛА.
При признаках тромбоэмболии легочной артерии больному необходимо обеспечить полный покой и вызвать бригаду кардиологической «Скорой помощи» для экстренной госпитализации в отделение реанимации.
В комплекс неотложной помощи могут входить такие мероприятия:
- Экстренная катетеризация центральной вены и инфузии Реополиглюкина или глюкозо-новокаиновой смеси.
- Внутривенное введение Гепарина, Дальтепарина или Эноксапарина.
- Обезболивание наркотическими анальгетиками (Морин, Промедол, Фентанил, Дроперидол, Лексир).
- Оксигенотерапия.
- Введение тромболитиков (тканевой активатор плазмогена, Стрептокиназа, Урокиназа).
- При признаках аритмии вводятся антиаритмические препараты (Дигоксин, Сульфат магния, АТФ, Нифидипин, Панангин, Лизиноприл, Рамиприл и др.).
- При шоковых реакциях больному вводят Гирокортизон или Преднизолон и спазмолитики (Папаверин, Эуфиллин, Но-шпа).
 При невозможности устранения ТЭЛА консервативным путем, больному выполняется легочная эмболэктомия или внутрисосудистая эмбоэктомия через специальный катетер, который вводится в камеры сердца и легочную артерию.
При невозможности устранения ТЭЛА консервативным путем, больному выполняется легочная эмболэктомия или внутрисосудистая эмбоэктомия через специальный катетер, который вводится в камеры сердца и легочную артерию.
После оказания экстренной помощи больному назначаются препараты для профилактики вторичного образования тромбов:
- низкомолекулярные гепарины: Надропарин, Дальтепарин, Эноксапарин;
- непрямые антикоагулянты: Варфарин, Фениндион, Синкумар;
- тромболитики: Стрептокиназа, Урокиназа, Альтеплаза.
Длительность медикаментозной терапии зависит от степени вероятности развития повторной ТЭЛА и определяется индивидуально. Во время приема данных антикоагуляционных средств больной должен регулярно сдавать анализы крови для возможной корректировки дозы препарата.
В некоторых случаях значительное улучшение в состоянии больного наступает уже через несколько часов после начала медикаментозной терапии и через 1-2 суток наступает полный лизис (растворение) тромбов. Прогноз успешности лечения определяется количеством блокированных легочных сосудов, размерами эмбола, наличием адекватного лечения и тяжелых сопутствующих заболеваний легких и сердца, которые могут осложнять течение ТЭЛА. При полной закупорке ствола легочной артерии смерть пациента наступает мгновенно.
Короткий образовательный видеоролик о том, как возникает ТЭЛА:
Первый канал, передача «Жить здорово» с Еленой Малышевой на тему «Тромбоэмболия легочной артерии»