- от автора Jose
Лекарства при тромбофлебите нижних конечностей
Тромбофлебит это заболевание, что возникает из-за воспаления венозного эндотелия нижних конечностей. На фоне альтерации и высвобождения провоспалительных агентов усиливаются процессы сворачивания крови. Лечение тромбофлебита – длительный и сложный процесс. Данная патология является очень серьёзным состоянием, которое может привести к смерти. Препараты при тромбофлебите нижних конечностей должны назначаться только врачом, с учетом стадии заболевания и осложнений, возникших на фоне болезни.
Как проявляется болезнь?
Тромбофлебитом принято называть патологическое состояние, которое характеризуется воспалительными изменениями во внутренней оболочке вен. При воспалении и повреждении венозного эндотелия активизируются процессы сворачивания крови с последующими массивными тромбозами подкожных и глубоких вен.
 Тромбофлебитом принято называть патологическое состояние, которое характеризуется воспалительными изменениями во внутренней оболочке вен
Тромбофлебитом принято называть патологическое состояние, которое характеризуется воспалительными изменениями во внутренней оболочке вен
В результате этого может произойти отрыв и миграция тромба в малый круг кровообращения. Каждый человек, страдающий тромбофлебитом или варикозом, должен знать, какие лекарства от тромбофлебита могут спасти его жизнь.
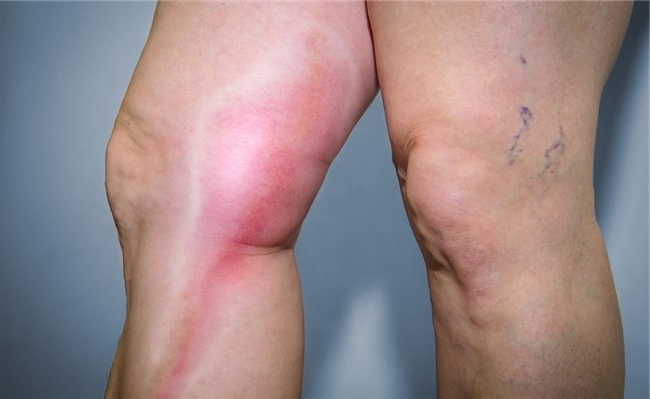
Тромбофлебит обычно проявляется дискомфортом и болевыми ощущениями по ходу воспаленных вен.
При тромбофлебите, поражающем подкожные вены, возникают такие локальные симптомы:
- болезненность при ходьбе и пальпации;
- отёк мягких тканей;
- покраснение;
- повышение температуры;
- набухание вен, поражённых болезнью.
Тромбофлебит – полиэтиологическое заболевание, но наиболее часто воспаление вен возникает на фоне варикозной болезни нижних конечностей. Также к причинам и факторам риска относят:
- генетическая недостаточность венозных клапанов;
- метаболические и гормональные заболевания;
 Атеросклероз сосудов может привести к недугу
Атеросклероз сосудов может привести к недугу
- атеросклероз;
- сердечная недостаточность;
- малоактивный образ жизни;
- приём алкоголя и табака;
- травмы и попадание инфекции в полость вен;
- осложнения после операций.
Помимо локальной симптоматики, у пациента могут возникать и общие симптомы подъёма температуры и интоксикации.
Группы средств
Перед лечащим врачом всегда стоит выбор, какие лекарства от тромбофлебита назначить больному. Для повышения эффективности лечения воспаления вен, препараты комбинируют с ЛФК, режимом и диетой.
 Разновидности препаратов при тромбофлебите
Разновидности препаратов при тромбофлебите
Согласно протоколам, при возникновении тромбофлебита небактериальной и бактериальной этиологии применяют следующие группы препаратов для лечения:
- дезагреганты и антикоагулянты;
- флеботоники (венотоники);
- антибактериальные средства;
- противовоспалительные;
- ангиопротекторы.
Лечение всегда проводится несколькими препаратами из разных фармакологических групп. Перед пациентом стоит огромный выбор: какие таблетки от тромбофлебита ему принимать.
Выбор препарата должен основываться на клинической картине болезни, возрасте пациента, стадии заболевания и причинах, из-за которых возник тромбофлебит.
Показаниями к началу медикаментозной терапии являются:
- воспаление внутренней стенки вен;
- тромбоэмболия сосудов любого калибра;
 Антибактериальные средства при тромбофлебите
Антибактериальные средства при тромбофлебите
- варикозное расширение вен на ногах;
- язвенные и эрозивные поражения кожи на ногах;
- миграция тромба и закупорка сосудов в других отделах организма;
- невозможность проведения оперативного вмешательства.
Лекарства для лечения тромбофлебита нижних конечностей стоит назначать с осторожностью. Описаны случаи, когда при начале терапии тромб уменьшался и начинал мигрировать в более мелкие сосуды.
Лечение должно проходить под контролем флеболога или хирурга, который проанализирует ваше состояние и правильно определит, какие таблетки от тромбофлебита вам необходимо принимать в данный период болезни.
Дезагреганты и антикоагулянты
Препараты, входящие в эти фармакологические группы, чаще остальных применяют для лечения тромбофлебитов с массивными тромбозами. Дезагреганты выпускаются в таблетках от тромбофлебита, антикоагулянты – в инъекционных формах и мазях.
 Использование дезагрегантов при тромбофлебите
Использование дезагрегантов при тромбофлебите
Механизм действия дезагрегантов и антикоагулянтов существенно отличается, но влияние на свертывающие системы крови одинаковые.
Выделяют две группы антикоагулянтов:
- Прямого действия. Препараты влияют непосредственно на факторы свертывания крови, которые циркулируют в плазме и уже синтезированы в печени. Препараты прямого действия: ингибируют каскад ферментных реакций превращения тромбина и тем самым снижают риск возникновения тромба.
- Препараты непрямого действия. Лекарства от тромбофлебита из этой группы связываются с рецепторами в печени и блокируют выработку факторов свертывания крови.
Средства, которые принимают при тромбофлебите:
- Фенилин. Лекарство при тромбофлебите нижних конечностей назначают по специальной схеме, с постепенным снижением дозы. В основу действия препарата положено ингибирование витамина К, вырабатываемого в печени, в результате чего через 3 дня от начала приёма снижается риск сгущения крови в просвете воспаленных вен.
 Таблетки Фенилин при тромбофлебите
Таблетки Фенилин при тромбофлебите
- Неодикумарин. Препарат относится к непрямым коагулянтам. Имеет хорошие результаты при назначении на ранних стадиях заболевания. Максимальная суточная доза составляет 1 г, разовая – не больше 0,3 г.
- Варфарин. При приёме варфарина наступает разжижение крови и рассасывание уже имеющихся ранних тромбов. Варфарин имеет мало побочных действий, которые, как правило, исчезают при резкой отмене препарата.
- Гепарин. Наиболее популярный препарат, используемый как для лечения острых состояний, так и для коррекции состояния при длительных болезнях с высоким риском образования тромбов.
Все антикоагулянтные и дезагригантные лекарства, что назначаются при тромбофлебите нижних конечностей и влияют на систему сворачивания крови, должны приниматься под контролем лабораторных показателей протромбинового времени и количества тромбоцитов.
Вышеописанные средства могут применяться в мазях и таблетках от тромбофлебита нижних конечностей.
Основным дезагрегантом является ацетилсалициловая кислота. При приеме 75 -150 мг на день, можно вызывать разжижение крови практически без побочных эффектов в других системах и органах.
 Гепарин очень эффективен в лечении тромбофлебита
Гепарин очень эффективен в лечении тромбофлебита
Флеботоники
Флеботоники ещё называют венотониками, они оказывают мощный сосудоукрепляющей эффект на вены ног. Прием венотоников ведет к укреплению клапанной системы глубоких и подкожных вен на ногах, а также усиливается их эластичность.
Препараты из группы венотоников:
- Детралекс. В состав препарата входят биофлавоноиды и различные сосудотонизирующие вещества. Принимать препарат нужно 3 раза в день по 1 таблетке. Курс лечения должен длиться 8-12 недель.
- Флебоида. Выпускается в форме таблеток и оказывает антиоксидантный и антигипоксический эффект, снимает отечность с нижних конечностей и улучшает тонус вен. Принимают препарат по одной таблетке в день. Курс лечения должен быть не меньше 2 месяцев.
Венотоники, так же как и антикоагулянты, выпускаются в мазях и таблетках.
 Использование венотоников при тромбофлебите
Использование венотоников при тромбофлебите
Мази с флеботоническим эффектом:
- Венорутон. Наносится на кожу ног по 1 разу на день, эффект наступает после 10 недель непрерывного использования.
- Венитан форте. Это комплексный препарат, в состав которого входят венотоники и антикоагулянты.
- Троксевазин. Ещё один препарат с комплексным составом. Действие Троксевазина направлено на укрепление вен и их клапанов. Из-за того, что в состав препарата входят разжижающие кровь веществ , мазь можно использовать для профилактики тромбозов.
Антибактериальные средства
Антибиотики применяют только при присоединении бактериальной микрофлоры, которая усложняет течение болезни и увеличивает риск эмболий магистральных сосудов.
Наиболее распространёнными являются такие группы антибиотиков:
- Полусинтетические и защищенные пенициллины: Амоксиклав, Аугументин. Применяют в случае присоединения гемолитического стрептококка.
 Амоксиклав порошок для приготовления суспензии
Амоксиклав порошок для приготовления суспензии
- Цефалоспорины Цефикс, Цефидокс, Цефтриаксон. Цефалоспорины являются одними из лучших антибактериальных препаратов для лечения тромбофлебита, вызванного микроорганизмами. Обладают широким спектром действия и убивают грамположительные и грамотрицательные бактерии.
- Карбопенемы. Меропенем относится к антибиотикам резерва и используется при неэффективности других видов антибактериальных препаратов.
Все бактериальные тромбофлебиты тяжело переносятся больными. В некоторых случаях если нет возможности воспользоваться антибиотиками, назначаются местные антисептики.
Противовоспалительные
Для симптоматической терапии используют нестероидные противовоспалительные средства (НПВС) от тромбофлебитов нижних конечностей. Представители группы НПВС имеют следующие положительные эффекты:
- снимают воспаление;
- снижают проявления болевого синдрома;
- понижают температуру тела до нормальных цифр;
- некоторые препараты разжижают кровь.
НПВС выпускаются в форме капсул, мазей и таблеток.
Наиболее эффективными препаратами из группы НПВС являются:
При приёме НПВС могут возникать побочные эффекты в виде язв желудка и кишечника.
Некоторые виды очень токсичны для печени, людям с печеночной недостаточностью перед приёмом следует проконсультироваться с доктором.
Ангиопротекторы
Ангиопротекторы. Дополнительная линия препаратов для лечения тромбофлебита с ослаблением сосудистой стенки. Наилучшим природным ангиопротектором является аскорбиновая кислота, или витамин С. Получить его можно со свежими фруктами и ягодами, либо при помощи синтезированных таблеток.
 Ангиопротекторы для лечения тромбофлебита с ослаблением сосудистой стенки
Ангиопротекторы для лечения тромбофлебита с ослаблением сосудистой стенки
Также в список ангипротекторов относят такие препараты:
Существует большое разнообразие ангиопротекторов, в доказательной медицине используют только некоторые из них. Лучше всего принимать ангиопротекторы для профилактики заболевания.
Ангиопротекторные таблетки и лекарства от тромбофлебита нижних конечностей должны обладать выраженным сосудоукрепляющим и антиоксидантным эффектом.
Тромбофлебит нижних конечностей
Тромбофлебит нижних конечностей – это заболевание, при котором происходит воспаление венозных стенок, в результате чего в их просвете образуются тромбы (сгустки крови). Чаще всего болезнь затрагивает поверхностные вены ног, но иногда воспалительный процесс развивается в области глубоких вен.
Исследования показали, что у 20% пациентов тромбофлебит поверхностных вен развивается одновременно с тромбозом глубоких вен.

Виды тромбофлебита нижних конечностей
В зависимости от поражения вен диагностируется:
- Тромбофлебит поверхностных вен.
- Тромбофлебит глубоких вен.

По характеру течения различают следующие формы заболевания:
- Острая (гнойная, негнойная).
- Подострая.
- Хроническая.
Также выделяется обострение хронического тромбофлебита.
В зависимости от причины заболевания можно выделить:
- Инфекционный тромбофлебит, который развивается как осложнение различных заболеваний, вызванных патогенными микроорганизмами.
- Асептический тромбофлебит, возникающий на фоне варикозного расширения вен, травм или сердечно-сосудистых заболеваний.
Причины тромбофлебита нижних конечностей
К факторам, которые влияют на развитие тромбофлебита нижних конечностей, относят:
- Варикозное расширение вен. Возникает в результате недостаточности венозных клапанов и нарушения кровотока.
- Замедление тока крови. Причиной его становятся заболевания, в результате которых происходит сгущение крови, изменение формы эритроцитов или повышение вязкости плазмы (тромбоцитемия, полицитемия, серповидно-клеточная анемия, криоглобулинемия, миеломная болезнь). Также свертываемость крови повышается при недостаточном употреблении жидкости в жаркую погоду или при чрезмерном употреблении алкоголя.
- Инфекционные заболевания. В стенки вен инфекция может проникать из воспаленных окружающих тканей или перемещаться с током крови или лимфы. Развитию болезни способствует грипп, скарлатина, туберкулез, флегмона, рожа, тонзиллит, кариес.
- Травмы. Причиной возникновения болезни могут стать переломы конечностей или ушибы.
- Эндокринные заболевания или нарушения обмена веществ.
- Бесконтрольный прием оральных контрацептивов.
- Наследственная предрасположенность.
Симптомы тромбофлебита нижних конечностей
К признакам тромбофлебита нижних конечностей относят:
- Болезненные ощущения по ходу вен, усиливающиеся после физической нагрузки или подъема по лестнице.
- Покраснение кожных покров в области пораженных вен. Кожа становится блестящей с синюшным оттенком.
- Умеренный отек.
- Уплотнение и болезненность вен (обнаруживаются при пальпации).
- Повышение температуры тела до 37–38 °С, озноб.

При правильном и своевременном лечении выздоровление наступает в течение 2–4 недель. Иногда симптомы тромбофлебита нижних конечностей наблюдаются на протяжении нескольких месяцев, что указывает на переход заболевания в подострую или хроническую стадию.
На острый тромбофлебит глубоких вен могут указывать следующие симптомы:
- Внезапное повышение температуры до 38–39 °С.
- Болевые ощущения в пораженной конечности, усиливающиеся при кашле.
- Сильный отек.
- Напряжение в конечности. На ощупь она холодная, имеет бледный, синюшно-мраморный оттенок.
- Боль при пальпации внутренней поверхности ноги в области лодыжки, при тыльном сгибании стопы и при сдавливании икроножных мышц рукой.
- Слабый пульс на пораженной стороне.
- Тахикардия.
- Увеличенные и болезненные региональные лимфатические узлы.

Заболевание длится на протяжении 2–3 месяцев и, в большинстве случаев, переходит в хроническую форму. При гнойной форме заболевания по ходу вен появляются флегмоны и абсцессы, сопровождающиеся сильными болевыми ощущениями и выделением гноя, попадающего в кровянистое русло.
Диета при тромбофлебите нижних конечностей также подразумевает нормализацию питьевого режима. В сутки (при отсутствии отеков) нужно выпивать не менее 2 литров чистой питьевой воды.
При подострой форме тромбофлебита возникают следующие симптомы:
- Ноющие боли в области пораженной конечности, которые усиливаются при физической нагрузке.
- Незначительные отеки и уплотнения по ходу вен.
- Окрашивание кожных покровов в области уплотнений в синевато-коричневый цвет.
Процесс может длиться до 4 месяцев, при этом температура тела пациента остается нормальной, и он может выполнять работу, не связанную с физическими нагрузками.
На хронический тромбофлебит поверхностных вен могут указывать следующие признаки:
- Тяжесть при ходьбе (при поражении поверхностных вен).
- Плотный тяж, выявляемый в некоторых местах при пальпации вдоль пораженной вены.
- Отек и бледность кожных покровов при длительном хождении. Ткани теряют эластичность. После сна состояние ног улучшается, а днем отек возникает вновь.
При длительном течении заболевания у пациента могут появляться трофические язвы в области голеней.
При хроническом тромбофлебите глубоких вен возникают такие симптомы:
- Постоянные тянущие и ноющие боли в области нижних конечностей.
- Отеки.
- Признаки воспалительного процесса (при обострении).
Диагностика
Для того чтобы диагностировать заболевание, используют следующие инструментальные методы:
- Допплерография и дуплексное сканирование вен (получение изображения кровеносного сосуда с помощью ультразвукового исследования).
- Соноэластография (оценка плотности тканей с помощью ультразвука).
- Компьютерная томография или ангиография (получение подробного изображения кровеносных сосудов и оценка характера кровотока).
- Рентгенография грудной клетки. Ее необходимо проводить пациентам с тромбофлебитом нижних конечностей для оценки состояния легочной артерии и предотвращения развития тромбоэмболии.

К лабораторным методам исследования при тромбофлебите нижних конечностей относят общий анализ крови, а также коагулограмму, протромбиновый индекс, агрегацию тромбоцитов и фибриноген.
Тромбофлебит поверхностных вен дифференцируют со следующими заболеваниями:
- Болезнь Винивартера – Бюргера. Заболевание поражает вены и артерии по типу мигрирующего тромбофлебита. По ходу вен возникают узелковые уплотнения, над которыми наблюдается припухшая покрасневшая кожа. Количество их постепенно увеличивается, они появляются на новых участках конечностей и груди. Болезнь хроническая, она периодически обостряется, появляются тромбы. Пульс на артериях нижних конечностей не прощупывается.
- Узелковый периартериит. Это аллергическое заболевание, при котором происходит поражение мелких сосудов. Размер их может достигать горошины, они плотные и болезненные. Постепенно они исчезают, а затем снова появляются.
- Лимфангит. Заболевание отличается от тромбофлебита тем, что по ходу воспаленных сосудов определяются узкие болезненные полосы бледно-розового оттенка, которые берут свое начало от острого гнойного процесса, расположенного в области ступни, и заканчиваются в области воспаленных, увеличенных и болезненных региональных лимфатических узлов. Уплотнение и болезненность вен отсутствует, а пациента беспокоят жжение, напряжение и зуд по ходу лимфатических сосудов.
При тромбофлебите глубоких вен нижних конечностей нужно исключить следующие болезни:
- Тромбоэмболия. Представляет собой закупорку сосуда тромбом. Она начинается внезапно, при этом возникает резкая прогрессирующая боль, бледность кожных покровов, похолодание и оцепенение больной ноги. Кожные вены спадают, а чувствительность и пульс ниже закупорки исчезают. Происходит омертвение ноги, при котором наблюдается четкая граница, располагающаяся на уровне закупорки.
- Болезнь Рейно. Возникает очень редко, симметрично поражая обе конечности. У пациента наблюдаются боль, спазм, перемежающаяся хромота после переохлаждения или сильных эмоциональных потрясений.
Лечение
Лечение тромбофлебита нижних конечностей поводят с помощью препаратов следующих групп:
- Антибиотики из группы тетрациклинов, пенициллинов или цефалоспоринов. Их назначают в том случае, когда тромбофлебит нижних конечностей вызван бактериальной инфекцией.
- Сульфаниламиды. Применяются для борьбы с патогенными микроорганизмами, на которые не действует антибиотик.
- Антикоагулянты непрямого действия. Их назначают для профилактики образования тромбов. Дозировку препаратов подбирают индивидуально в зависимости от чувствительности пациента и свертывания крови. Их нельзя назначать при наличии свежих ран, туберкулеза, болезней почек и во время менструации.
- Протеолитические ферменты. Препараты этой группы комбинируют с антикоагулянтами. Они обладают тромболитическим и противовоспалительным действием.
- Спазмолитики. Средства применяют для устранения спазма сосудов.
- Кортикостероиды. Обладают противовоспалительным действием, уменьшают отек и зуд. Их не назначают в том случае, если причиной тромбофлебита является бактериальная инфекция.
- Нестероидные противовоспалительные средства. Препараты этой группы устраняют воспалительный процесс и уменьшают боль.
- Витаминные комплексы, содержащие витамины А, Е, С, группу В, рутин. Они укрепляют сосуды, улучшают работу иммунной и нервной системы.
При остром тромбофлебите пациенту показан постельный режим с возвышенным положением ног. В большинстве случаев больному с таким диагнозом необходимо ограничить двигательную активность на 10–12 дней. Если температура тела нормализовалась, боль и ощущение мурашек исчезли, пациенту разрешают вставать.
Иногда симптомы тромбофлебита нижних конечностей наблюдаются на протяжении нескольких месяцев, что указывает на переход заболевания в подострую или хроническую стадию.
При поверхностном тромбозе, когда угроза отсоединения тромба отсутствует, строгий постельный режим показан в течение 3–5 дней.
В дальнейшем больному рекомендуют ограничить двигательную активность, бег, быструю ходьбу или поднятие тяжестей, при котором необходимо напряжение нижних конечностей.
Если тромбофлебит распространяется на большую подкожную вену до середины или нижней трети бедра, необходимо хирургическое вмешательство. Чтобы предупредить тромбоз бедренной вены, проводят перевязку по Троянову – Тренделенбургу. Если состояние пациента позволяет, пораженный сосуд удаляют.
Диета при тромбофлебите нижних конечностей состоит в полном исключении из рациона или уменьшении количества продуктов, сгущающих кровь:
- Манго.
- Бананы.
- Чечевица.
- Грецкие орехи.
- Черноплодная рябина.
- Сахар.
- Черная смородина.
- Свиная печень.
- Капуста.
- Фасоль.
- Бананы.
- Зеленый горошек.
Для разжижения крови используются следующие продукты:
- Артишок.
- Инжир.
- Овсянка.
- Малина.
- Оливковое масло.
- Льняное масло.
- Имбирь.
- Цитрусовые фрукты.
- Чеснок.

При необходимости нормализовать вес из рациона должны быть исключены жареные, соленые, острые и жирные блюда. Пищу нужно отваривать, запекать или готовить на пару.
Диета при тромбофлебите нижних конечностей также подразумевает нормализацию питьевого режима. В сутки (при отсутствии отеков) нужно выпивать не менее 2 литров чистой питьевой воды. При этом от употребления газированных напитков или алкоголя лучше отказаться.
Особенности тромбофлебита нижних конечностей при беременности
К причинам развития тромбофлебита при беременности относятся:
- Повышенная свертываемость крови.
- Повреждение сосудов.
- Остановка в просвете сосуда его содержимого.
- Уменьшение интенсивности оттока крови в результате давления увеличенной матки на подвздошные вены.
- Перегрузка подвздошных вен из-за увеличения оттока крови.
- Снижение тонуса венозной стенки.
Риск развития заболевания увеличивается в том случае, если возраст беременной более 35 лет, у нее в анамнезе более 4 родов, наблюдаются системные заболевания, или женщина длительное время принимала оральные контрацептивы.
При тромбозе глубоких вен лечение тромбофлебита нижних конечностей проводят в условиях стационара. Целью является восстановление венозного оттока крови по глубоким венам ног.
Если заболевание не представляет опасности и хорошо поддается лечению, то в зависимости от акушерской ситуации родоразрешение может быть проведено через естественные родовые пути или с помощью кесарево сечения.
Осложнения
При неправильном или несвоевременном лечении тромбофлебита нижних конечностей могут возникать следующие осложнения:
- Кожные покровы: трофические язвы, дерматиты.
- Мягкие ткани и подкожная клетчатка: флегмоны или абсцессы.
- Лимфатическая система: лимфаденит, слоновость.
- Нервная система: ишемический неврит.
- Кровеносные сосуды: тромбоэмболия, флебэктазия, кровотечение.
Прогноз
Если терапия заболевания начато своевременно, и устранены его причины, есть возможность полного излечения. В других случаях болезнь прогрессирует и может привести к инвалидности.
При глубоком тромбозе вен развивается посттромботическая болезнь. При этом происходит полное или частичное разрушение клапанного аппарата, которое приводит к венозному застою и различным трофическим расстройствам.
У 3% пациентов возникает риск легочной эмболии, приводящей к летальному исходу.
При остром тромбофлебите пациенту показан постельный режим с возвышенным положением ног.
Профилактические меры
Для того чтобы избежать развития тромбофлебита нижних конечностей, необходимо:
- Вести активный образ жизни, заниматься спортом и избегать длительного нахождения в положении сидя или лежа.
- Использовать специальные чулки, уменьшающие нагрузку, в случаях, если приходится длительное время проводить на ногах.
- Избегать обезвоживания, употреблять достаточное количество жидкости.
- Правильно питаться для того, чтобы предотвратить появление избыточного веса.
- Отказаться от вредных привычек.
- Избегать чрезмерных физических нагрузок.
- Принимать оральные контрацептивы только по назначению врача.
Видео с YouTube по теме статьи:
Детально о лечении тромбоза глубоких вен нижних конечностей
Сегодня вопрос о методике и схемах лечения больных с установленным диагнозом – тромбоз глубоких вен нижних конечностей – ставится с особой остротой. Это связано с частым развитием заболевания в активном работоспособном возрасте.
Особое беспокойство медиков вызывает инвалидность большой части больных после перенесения заболевания и последующего развития посттромботического синдрома, прогрессирования хронической венозной недостаточности, и главное – высокой угрозой гибели больных при возникновении острой легочной эмболии.
Подход к терапии
Главные задачи, которые решает активная терапия при тромбозе глубоких вен, следующие:

- предотвращение развития легочной эмболии, ишемического инсульта и инфаркт-пневмонии при оторвавшемся эмболе;
- прерывание процесс образования патологических кровяных сгустков;
- снижение показателей свертываемости крови;
- восстановление реканализации и сосудистой проходимости;
- исключение факторов образования тромбов;
- проведение профилактики посттромботического синдрома.
Консервативная терапия
Основным методом лечения острого тромботического процесса является консервативная терапия, проводимая в отделении хирургии, куда поступает больной. Пациент с кровяными густыми массами в венозном русле с момента поступления в лечебное учреждение рассматривается как потенциальный больной с риском развития легочной эмболии.
Если диагноз установлен, лечение начинают немедленно. В зависимости от тяжести симптомов, этапа заболевания оно проводится или в стационаре (на I этапе) или амбулаторно (в период стабилизации).
Режим
Режим до обследования:
 До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
Одновременно требуется обязательная компрессия пораженной конечности эластическим бинтом. Для нормализации венозного оттока конец кровати приподнимают на 20° или фиксируют ногу в специальном кондукторе для иммобилизации.
Необходимость физического покоя и состояния психологического комфорта для больного в этом период обусловлены:
- угрозой отрыва плотного сгустка и быстрым переносом с кровотоком в любой орган;
- возможностью развития легочной тромбоэмболии с последующим летальным исходом.
Режим после обследования:
Больному разрешается вставать и двигаться, если в ходе ультразвукового ангиосканирования диагностируют тромбоз следующих форм:
- пристеночная форма, когда тело тромба плотно прилегает к стенке сосуда;
- окклюзивная, когда тромботические массы перекрывают просвет вены.
 Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
По мере уменьшения проявлений этих симптомов пациентам разрешается активность с соблюдением бинтования конечности до паха на период до 10 дней. Этого времени обычно достаточно, чтобы угроза эмболии легочной артерии снизилась, а тромб закрепился на стенке вены. Больным для стимуляции кровотока в венах можно вставать, немного ходить.
Пациенты могут вставать и передвигаться только после проведения активной терапии и полного снятия угрозы для их жизни.
Препараты и схемы лечения
Терапия при тромбозе предусматривает, прежде всего, применение антикоагулянтов прямого действия, и в первую очередь – гепарина, который быстро снижает свертываемость крови, дезактивируя фермент тромбин, и подавляет процесс формирования новых патологических сгустков.
Гепаринотерапия в стационаре
В первую очередь больному внутривенно вводят одноразовую дозу гепарина – 5 тыс. единиц.
 Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Результативность гепаринотерапии подтверждается показателем продолжительности свертывания крови, который должен быть в 1,5 – 3 раза больше первичного показателя.
В целом адекватная терапия гепарином предусматривает суточное введение 30000 – 40000 единиц препарата. При таком лечении риск повторного тромбообразования снижается до 2 – 1.5 %.
При положительной динамике на 4 – 7 сутки в данной схеме лечения вместо обычной формы гепарина начинают применять низкомолекулярный фраксипорин в готовых шприцах, который вводят в область живота подкожно только 1– 2 раза в сутки.
Реологическая терапия
Проводится до 15 суток, направлена:
- на изменение вязкости крови и плазмы;
- на коррекцию показателей гематокрита (количества красных кровяных клеток в крови, способных переносить кислород);
- на противодействие агрегации (слипанию) эритроцитов.
 Предусматривается внутривенное или капельное введение таких препаратов, как:
Предусматривается внутривенное или капельное введение таких препаратов, как:
- Реополиглюкин (капельно, в суточной дозе 400 – 800 мл). Плазмозамещающее средство, которое приводит в норму гемодинамику, улучшает циркуляцию кровотока в сосудах, повышает объем жидкости в кровеносной системе, препятствует слипанию тромбоцитов и эритроцитов.
- Пентоксифиллин – антиагрегантный препарат, который уменьшает вязкость крови, активизирует микроциркуляцию в областях, где нарушено кровоснабжение. Лекарство вводится внутривенно или капельно с применением раствора хлорида натрия (0,9%) и продолжительностью до 180 мин.
- Никотиновая кислота, которая вводится внутримышечно 4 – 6 мл в сутки, и оказывает сосудорасширяющее и слабое антикоагулянтное действие.
Антибиотики
Лечение показано при выраженных воспалительных симптомах тромбоза глубоких вен нижних конечностей, продолжительность — 5 – 7 суток. Применяются антибиотики: ципрофлоксацин – в таблетках; цефазолин, линкомицин, цефотаксим – в форме внутримышечных инъекций.
Компрессионное белье и бинты
Эластическая компрессия входит как обязательный элемент терапии при тромбозе. Для этого используются эластические бинты, охватывающие больную конечность от пальцев до складки паха. При этом виде терапии: 
- улучшается венозный отток;
- активно развивается сеть обходных сосудов, обеспечивающих отток венозной крови вместо основной перекрытой вены (так называемые коллатерали);
- предотвращается разрушение венозных клапанов;
- увеличивается скорость движения крови по глубоким венам;
- улучшаются функции лимфодренажа.
О подборе компрессионного белья можете узнать из этой статьи.
Чем лечить: основные лекарственные средства
Антикоагулянты
Примерно на 6 – 10 сутки после начала гепаринотерапии схема лечения предусматривает переход на таблетированные антикоагулянты непрямого действия и дезагреганты – средства, не допускающие слипание тромбоцитов.
Варфарин относят к антикоагулянтам длительного применения, тормозящих синтез витамина К, который является сильным коагулянтом.
Его принимают 1 раз в сутки в определенное время. При использовании варфарина обязателен контроль показателя МНО, для определения которого анализ крови делают каждые 10 дней. Варфарин имеет достаточно много противопоказаний, поэтому применяется только после подбора врачом конкретной дозы и под строгим лабораторным контролем.
В настоящее время западными фармацевтическими компаниями проводятся исследования препаратов еще более узконаправленного антикоагулянтного действия, которые не требуют постоянной сдачи анализов. Это дает возможность применять низкомолекулярные гепарины для терапии в амбулаторных условиях.
Антиагреганты
 Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Рекомендуется прием средств-венотоников, способствующих повышению тонуса вен, укреплению стенок сосудов, улучшению микроциркуляции и нормализации кровотока: эскузан, детралекс, флебодиа.
Флеботоники
Результаты компрессионной терапии, которая продолжается амбулаторно, более выражены, если место воспалительного процесса смазывать специальными флеботропными мазями и гелями: Троксевазин, Венорутон, Венитан, Эскузан, Лиотон-гель, Репарил-гель. Эти средства обладают прекрасным венотонизирующим и противовоспалительным действием.
Оперативное вмешательство
Выбор терапии при тромбозе находится в прямой зависимости от степени его «эмбологенности», то есть от возможности флотирующего тромба оторваться от стенки и с током крови проникнуть в легкие, сердце или мозг, вызывая эмболию.
Оперативное лечение, как правило, показано в двух случаях:
- при флотирующем тромбе и угрозе жизни пациента;
- при сегментарной форме тромбоза и недавнем сроке образования сгустка при отсутствии у больного тяжелых патологий.
Вид оперативного вмешательства зависит от местонахождения тромба, перекрывающего сосуд. Применяют:
- Операции по удалению кровяного сгустка или хирургическую тромбэктомию с извлечением плотных кровяных масс из вены через маленький разрез. Процедура используется только при серьезных формах заболевания, когда констатируется вероятность некроза тканей.
Однако, специалисты считают, что тромбэктомия, выполненная после 10 суток образования тромба неэффективна из-за его плотного сращения с сосудистой стенкой и разрушением клапанов.

Тромболизис – это процедура, при которой происходит рассасывание тромбов. Сосудистый хирург вводит в вену, перекрытую плотным сгустком, в который с помощью катетера поступает специальное растворяющее средство-тромболитик.
Стоит ли обращаться к народной медицине?
Лечение заболевания можно дополнить рецептами народной медицины, но только по рекомендации врача-флеболога.

- Рыбий жир. В состав рыбьего жира входят глицериды и особые жирные кислоты, которые обладают свойствами разрушать фибрин – белок, принимающий участие в формировании тромба. Кроме того, они способствуют разжижению крови.
С целью профилактики рыбий жир пьют по 1 столовой ложке два – три раза в день. Но более рациональный способ – использование рыбьего жира в капсулах, которые не имеют неприятного запаха и гораздо удобнее в применении. Обычная доза 1 – 2 капсулы до 3 раз в день вместе с едой. Противопоказания: аллергические реакции, желчнокаменная и мочекаменная болезнь, патология щитовидной железы.
Что нельзя делать?
Не следует нарушать назначенный режим. Ранний подъем и хождение при наличии флотирующего тромба в вене нижней конечности может привести к его отрыву и стремительному развитию эмболии легких.
Недопустим прием любых лекарственных средств и травяных настоев без консультации с врачом. Прием антикоагулянтов, способность крови быстро сворачиваться и формировать сгустки накладывает на любые процедуры и прием лекарственных средств определенные ограничения.
Например, многие лекарства уменьшают эффект от варфарина или наоборот увеличивают, а значит высока вероятность кровотечений, геморрагических инсультов или наоборот — сгущения крови и повторного образования тромбов. То же самое относится к любым народным средствам лечения. Так, очень полезная крапива содержит много витамина К, и бесконтрольное питье отваров может способствовать сильному сгущению крови.
Профилактика
Необходимо учитывать, что на протяжении продолжительного периода возможны рецидивы тромбоза (от 1 года до 9 лет). По статистике через 3 года 40 – 65% больных при несоблюдении профилактики и предписанного лечения приходят к инвалидности на фоне хронической венозной недостаточности.
 В связи с этим обязательно:
В связи с этим обязательно:
- соблюдение всех медицинских назначений и приема лекарственных препаратов;
- использование компрессионного трикотажа;
- обследование на свертываемость крови на фоне приема оральных контрацептивов (для женщин репродуктивного возраста);
- регулярные лабораторные анализы на свертываемость крови МНО;
- отказ от курения;
- соблюдение правильного режима физической активности, недопустимы: длительное нахождение на ногах, сидячее положение, резкий переход от интенсивных физических нагрузок к длительной фиксации конечностей (например, после спортивных тренировок – долгая поездка в автомобиле, когда ноги практически неподвижны);
- употребление определенных продуктов (лук, яблоки, зеленый чай, апельсины, натуральное красное вино в малых дозах), в которых имеются химические вещества, помогающие предотвратить появление тромботических образований.
Основная задача современной медицины в области лечения и профилактики тромбоза глубоких вен нижних конечностей (голени, бедра или иного другого сосуда) – предотвратить или в короткие сроки приостановить развитие этого опасного заболевания, которое возникает в условиях продолжительного постельного режима у лежачих пожилых людей, у молодых женщин, принимающих контрацептивы, беременных женщин, рожениц и даже в среде учащейся молодежи, злоупотребляющих курением.
Профилактика формирования и роста кровяных сгустков в глубоких венах значительно уменьшает риск возникновения инфаркта, эмболии, инсульта, а значит, – сохраняет жизнь и здоровье.
Полезное видео
Посмотрите видео по теме, как распознать заболевание и что делать, чтобы сохранить жизнь: