- от автора Jose
Какие бывают дегенеративно-дистрофические изменения в грудном отделе позвоночника
Дистрофические изменения грудного отдела позвоночника
- Механизм развития
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Видео по теме
С каждым годом статистика говорит об увеличении количества больных на дегенеративно дистрофические изменения грудного отдела позвоночника. Эта патология возникает на фоне нарушенного обмена веществ в костной и хрящевой ткани позвоночного столба. Такие изменения чаще всего встречаются в шейном и поясничном отделах, строение которых отличается от грудного.
При таком диагнозе врач назначает комплексную терапию, которая состоит из применения лекарственных средств (хондропротекторов) и лечебной физкультуры. Действие данного комплекса нацелено на восстановление прежней функциональности позвоночного столба. В тяжелых случаях лечащий врач может назначить хирургическую операцию, которая поможет предотвратить появление осложнений.
Механизм развития
Питание хрящевой ткани производится с помощью синовиальной жидкости нескольких структур позвоночника: суставов и межпозвоночных дисков. После того как в синовиальную жидкость попадают питательные вещества из кровотока, начинается процесс диффузии. Хрящевая ткань начинает впитывать все вещества, необходимые для нормального развития и функционирования.
Любые трофические изменения (нарушенное питание, всасывание питательных веществ, нехватка аминокислот, которые служат основным компонентом в строении хряща) ведут к структурному изменению. В хряще начинают наблюдаться процессы дегенерации, то есть он постепенно разрушается. Его ткань становится более хрупкой и тонкой, что, в свою очередь, приводит к трещинам.
Такие процессы приводят к тому, что расстояние между позвонками становится меньше за счет проседания межпозвоночных дисков. При диагностировании специалист может заметить многочисленное выпячивание межпозвоночных дисков, вплоть до образования грыжи. При тяжелом течении патологии и несвоевременном лечении у больного возникает зажатие спинномозговых нервов или нервных корешков.
Классификация
Дегенеративные изменения грудного отдела позвоночника бывают нескольких видов. Это зависит от месторасположения патологического процесса. Специалисты выделяют следующие два типа изменений:
- Структурное изменение хрящевой ткани, располагающейся между позвонками грудного отдела. Данный тип наблюдается у пациентов лишь в редких случаях, когда внешние факторы повлияли на функциональность позвоночного столба в грудном отделе. Редкость объясняется минимальными нагрузками на этот участок позвоночника. Как правило, проявляется патология в виде протрузий, межпозвоночных грыж и остеохондроза.
- Изменение хрящевой ткани, которая находится между отростками позвонков. Наиболее распространенная форма патологии, которая характеризуется уменьшением прохода между позвонками, вследствие чего возникает зажатие спинномозговых нервов.
Причины
Дистрофические изменения грудного отдела позвоночника возникают в результате влияния внешних факторов или нарушения нормального метаболизма костной ткани. Чтобы составить правильную схему лечения, необходимо точно знать этиологический фактор.
Для этого специалистами выделяются наиболее распространенные причины появления дегенерации в хряще:
- наличие врожденных аномалий позвоночника (искривление позвоночного столба в грудном отделе), которые ухудшают приток крови и мешают поступлению питательных веществ;
- генетическая предрасположенность к дегенеративным процессам в хрящевой ткани;
- неправильная осанка, которая служит причиной появления кифоза, сколиоза у подростков и маленьких детей;
- чрезмерные нагрузки на весь позвоночник, из-за которых возникает остеохондроз и протрузии;
- сидячий образ жизни, бессонницы и неправильное питание;
- травмирование или повреждение позвонков грудного отдела.
Симптомы
Выраженность симптомов дегенеративных изменений зависит от нескольких факторов: возраста больного, степени поражения и наличия сопровождающих патологий. Начальные признаки возникают вследствие распространения воспалительного процесса и ущемления нервных корешков спинного мозга.
К таким признакам относят:
- сильная, тянущая, ноющая боль в области лопаток;
- онемение и покалывание нижних конечностей;
- дисфункция внутренних органов грудной клетки;
- нарушение со стороны сердечно-сосудистой системы;
- неприятные ощущения по длине всего позвоночника.
Чтобы точно определить болезнь необходимо пройти полное обследование у квалифицированного специалиста.
Диагностика
Диагностирование ДДЗП происходит с помощью инструментальных методов анализа, которые позволяют получить детальное изображение костной и хрящевой ткани, определить степень поражение и точную локализацию структурных изменений. Для этого врач назначает один из диагностических методов:
- МР картина дистрофических процессов в грудном отделе;
- магнитно-резонансная томография или МРТ;
- компьютерная томография или КТ;
- рентгенография.
Лечение
Лечение дегенеративных изменений в грудном отделе зависит от степени выраженности симптомов и скорости распространения патологического процесса. В первую очередь специалисты рекомендуют снизить нагрузки на позвоночный столб, так как именно эта причина провоцирует дальнейшее развитие патологии.
При сильных болях врачи рекомендуют принимать такие препараты:
- противовоспалительные – средства, действующие на очаг воспаления и снимающие отек (Ибупрофен, Диклофенак, Кетопрофен);
- обезболивающие;
- хондропротекторы – препараты, влияющие на формирование и восстановление хрящевой ткани (Структум, Терафлекс, Хондроитин, Дона);
- миорелаксанты – средства, снижающие мышечный тонус (Сирдалуд, Мидокалм, Баклосан).
Помимо приема лекарственных средств, пациенту назначаются физиотерапевтические процедуры, среди которых выделяют мануальную терапию, массаж спины, электрофорез и другие.
Профилактика
Из-за высокого процента заболеваемости и распространенности ДДЗП всем пациентам во время профилактических осмотров и после лечения рекомендуют придерживаться определенных мер профилактики. Они позволят предотвратить появление заболеваний спины и осложнений при наличии хронических патологий.
К таким рекомендациям относят: избегание чрезмерных физических нагрузок и подъемов тяжестей, соблюдение лечебной физкультуры, регулярные занятия спортом (плаванием, гимнастикой, йогой), чередовать рабочее время с отдыхом, проводить небольшую разминку через каждый час рабочего времени.
Дистрофические изменения грудного отдела позвоночника
С каждым годом статистика говорит об увеличении количества больных на дегенеративно дистрофические изменения грудного отдела позвоночника. Эта патология возникает на фоне нарушенного обмена веществ в костной и хрящевой ткани позвоночного столба. Такие изменения чаще всего встречаются в шейном и поясничном отделах, строение которых отличается от грудного.
При таком диагнозе врач назначает комплексную терапию, которая состоит из применения лекарственных средств (хондропротекторов) и лечебной физкультуры. Действие данного комплекса нацелено на восстановление прежней функциональности позвоночного столба. В тяжелых случаях лечащий врач может назначить хирургическую операцию, которая поможет предотвратить появление осложнений.
Что такое дегенеративно-дистрофические поражения грудного отдела позвоночника
Из 12 позвонков, ребер и грудины формируется прочный каркас – грудная клетка. В связи с малой высотой дисков и большой длиной остистых отростков позвонков, данный отдел имеет ограниченную подвижность — для сохранения целостности жизненно важных органов необходима жесткая структура.
Характерная форма позвонков грудного отдела, естественный изгиб назад создает условия, в которых межпозвонковые диски реже травмируются и на них приходится меньшая нагрузка. Следовательно, ДДЗП в этом отделе развиваются реже и медленнее.
Дегенеративно-дистрофические болезни грудного отдела позвоночника — это группа патологий костной и хрящевой ткани, проявляющихся потерей эластичности и преждевременным изнашиванием его структур.
Виды ДДЗП в грудном отделе:
- остеохондроз;
- протрузии и грыжи межпозвоночных дисков;
- спондилоартроз;
- остеоартроз.
Характеристика и описание проблемы
Дегенеративно-дистрофические изменения в грудном отделе позвоночника – это разные прогрессирующие аномалии в хребте, которые характеризуются изнашиванием позвонков, нарушением их функций.
Данный процесс связан со старением организма и часто считаются нормой, но в некоторых случаях к появлению изменений в позвонках приводят травмы, сильные силовые нагрузки, нарушение развития костей и мышц.
В медицине выделяют две разновидности патологии:
- Отклонения в формировании хрящевой ткани, что встречается достаточно редко из-за небольших нагрузок и неподвижности хребта в данной области. В этом случае возникает риск развития грыж между позвонками и протрузий, а также проседания позвонков;
- Изменения между позвоночными отростками, что ведут к уменьшению прохода между позвонками и сдавливанию нервов. Данное явление встречается чаще всего.
Дегенерация дисков не является серьезной проблемой, но в силу сопутствующей симптоматики, что возникает при прогрессировании процесса, состояние человека может быть нарушенным, доставлять ему дискомфорт.
Дегенеративно-дистрофические изменения грудного отдела хребта обычно присущи людям трудоспособного возраста, ежегодно число заболевших увеличивается.
Из-за небольшой нагрузки на диски они нечасто травмируются, поэтому негативные процессы здесь развиваются очень медленно. Но остеохондроз в грудном отделе появляется часто, так как из-за сильных нагрузок при малой подвижности позвоночника образуются остеофиты.
Обычно проблемы наблюдаются между восьмым и двенадцатым позвонками.
Причины
Дегенеративно-дистрофические изменения грудного отдела позвоночника формируются с возрастом во всех тканях и органах. Иногда такие изменения выявляются у молодых пациентов. Раннему развитию ДДЗП в грудном отделе позвоночника способствуют:
- врожденные нарушения формы позвоночника (кифоз и сколиоз);
- вынужденная рабочая поза;
- неправильная осанка;
- наследственные нарушения питания хрящей;
- наличие травм в анамнезе;
- физическая перегрузка;
- остеопороз;
- дефицит микроэлементов, особенно кальция и магния приводит к нарушению строения костной ткани и дисфункции нервов;
- метаболические нарушение и болезни эндокринной системы;
- расстройства гормонального фона: прием гормональных препаратов, период менопаузы у женщин.
К факторам риска, способствующим развитию дегенеративно-дистрофических заболеваний позвоночника относятся следующие состояния:
- курение;
- употребление алкоголя;
- гиподинамия;
- высокий рост;
- избыточная масса тела;
- частые переохлаждения;
- генетическая предрасположенность.
В первую очередь страдают элементы межпозвоночных дисков, состоящие из соединительной ткани. Происходит сближение позвонков. В связи с возросшей нагрузкой образуются выросты – благодаря им распределение нагрузки идет более равномерно. Однако в ответ на образование наростов формируется спазм мышц. Напряженная мышечная ткань затрудняет приток артериальной крови к органам и позвоночнику. С течением заболевания затрудняется движение в пораженном отделе позвоночного столба.
Симптомы, которые вызывают изменения позвоночника
Дистрофические изменения в телах позвонков сопровождаются двумя основными симптомами:
- болевые ощущения в области грудного отдела, поясницы;
- нарушение работы позвоночного столба при поворотах и движениях.
Нужно отметить, что боль может наблюдаться как при воспалительных заболеваниях позвоночника и связанных с ним изменения, так и в процессе осложнений при дегенеративно-дистрофических заболеваниях.
Обычно, наличие болевых ощущений говорит о том, что в процесс развития заболевания грудного отдела позвоночника задействованы нервы спинного мозга и он сам. Если у человека наблюдается острая и резкая боль в области грудного отдела и поясницы, то, по всей видимости, развивается такое дегенеративно-дистрофическое изменение, как появление радикулита. Если же боль тупая и ноющая, то, скорее всего, патологические изменения позвоночника связаны с прогрессированием серьезных стадий остеохондроза.
Бывают случаи, когда болевые ощущения, которые сопровождают различные изменения позвоночника, отдают в конечности рук и ног. И чаще всего такая боль возникает при непродолжительных физических нагрузках и во время резких движений.
Нарушение нормальной работы позвоночника во время подвижности не менее важный симптом, чем боль. Когда у человека присутствует остеохондроз, который изрядно игнорируют, последствия могут быть таковыми, что даже просто нагнуться и поднять упавшую вещь будет просто невозможно.
Нужно сказать, что второстепенными симптомами, точнее сказать осложнениями, которые сопровождают дистрофические изменения позвоночника, может стать нарушение функционирования внутренних органов. Такой процесс может наблюдаться, когда повреждаются нервные корешки, которые отвечают за жизнедеятельность внутренних органов.
Клинические проявления
Как правило, дегенеративные изменения в грудном отделе позвоночника проявляются поздно, когда заболевание уже развилось. Выраженность симптомов зависит от выраженности воспаления хрящей и защемления спинного мозга и его корешков.
Остеохондроз грудного отдела позвоночника развивается вследствие изменений в тканях межпозвоночного диска: ядро сохнет и утрачивает свои свойства, фиброзное кольцо становится тоньше, на нем появляются трещины. Спинномозговые корешки защемляются, начинается воспалительный процесс, это приводит к боли. При прогрессировании остеохондроз поражает не только межпозвоночные диски, но и связочно-суставной аппарат позвоночника. В отличие от шейного и поясничного, грудной остеохондроз имеет скрытое течение, существуют следующие симптомы болезни:
- дорсаго – резкая боль, возникающая после долгого нахождения одной позе, во время приступа затрудняется дыхание;
- дорсалгия – невыраженная боль, локализующаяся в очаге поражения, усиливается во время глубокого дыхания и наклонов;
- боль между ребрами во время ходьбы;
- чувство давления вокруг груди;
- парестезии – изменение чувствительности;
- зуд, жжение;
- шелушение кожи;
- боли в области горла.
Ранняя симптоматика характерна для спондилоартроза грудного отдела:
- боль тянущего характера, локализующаяся в патологическом очаг, характерно ее усиление при движении, в случае защемления корешка боль иррадиирует по ходу межреберного нерва;
- скованность;
- парестезии: покалывания, онемение;
- дисфункция органов грудной клетки;
- формирование поверхностного, частого дыхания;
- при развитии спондилоартроза возможно искривление позвоночника.
Остеоартроз грудного отдела позвоночника формируется вследствие изменения костной ткани и межпозвоночных дисков. Отдельные элементы позвонков становятся более толстыми, связки теряют эластичность. На ранних стадиях болезни трудно диагностировать остеоартроз ввиду отсутствия специфических симптомов. На позднем этапе появляются следующие симптомы:
- периодические боли в спине и груди не причиняют острого дискомфорта, нарастают плавно, в течение нескольких месяцев, усиливаются во время наклонов, выполнения физической работы, на высоте вдоха.
- «грудной прострел» — острая, резкая боль, пациенты, перенесшие такой симптом остеоартроза, сравнивают его с ударом ножом между лопаток; болевые ощущения усугубляются при разгибании после продолжительного нахождения в положении сидя, затрудняется вдох, мышцы напряжены;
- редко развивается корешковый синдром.
Ощущение несильных болей в позвоночнике не означает, что болезнь находится на ранней стадии развития. Наоборот, это сигнал того, что остеоартроз уже развился. При отсутствии терапии эта болезнь приводит к осложнениям, одно из них – межпозвоночная грыжа.
Межпозвоночная грыжа грудного отдела чаще всего формируется в нижних позвонках, рядом с поясницей. При своем разрастании сдавливает спинномозговые корешки. Именно это провоцирует развитие нарушений. В начальной стадии пациент ощущает жжение, дискомфорт и ограничение подвижности. По мере прогрессирования заболевания присоединяются следующие симптомы:
болезненность между лопаток;
Болезненные ощущения возникают при выполнении каких-либо движений: при поднятии рук, даже при ходьбе. Чем заболевание запущеннее, тем сильнее выражены проявления, а чем больше грыжа давит на корешки и спинной мозг, тем проявления разнообразней.
Стадии развития недуга
Аномальные изменения в хребте могут проходить несколько этапов развития:
- Нарушение функциональности из-за разрыва или трещины в оболочке диска. В данном случае происходит ограничение движения сустава, развивается болевой синдром, спазм мышц;
- Нестабильность позвоночника в результате потери суставной жидкости, уплотнения диска, ослабевания сустава и его капсулы. Человек испытывает боль, изменение изгиба позвоночника, наблюдается ограничение подвижности;
- Этап дестабилизации. Когда тело позвонка начинает реагировать на нестабильность, появляются костные образования (остеофиты), что способствуют обеспечению стабильности хребта. Но их образование приводит к сужению канала позвоночника. В данном случае болевые ощущения стихают, но возрастает потеря функциональности позвоночного столба и чувствительности кожных покровов. Также увеличивается риск появления так называемого синдрома конского хвоста.
Осложнения
Без должного лечения ДДЗП приводят к возникновению патологии в близлежащих тканях, дисфункции органов грудной клетки. Вследствие сдавливания нервов и кровеносных сосудов формируется вегето-сосудистая дистония, проявляющаяся головокружением, головной болью, в тяжелых случаях обмороками.
На фоне усталости развиваются панические атаки – внезапные неконтролируемые приступы страха, сопровождаемые частым сердцебиением и нехваткой воздуха. Вследствие замещения корешков спинного мозга грудного отдела формируется межреберная невралгия, имеющая схожие признаки с другими болезнями: поражениями сердца и органов дыхания.
Диагностические мероприятия
В процессе изучения анамнеза болезни и осмотра пациента врач устанавливает степень подвижности хребта, тонус мышц, область расположения болевого синдрома. Затем врач назначает следующие диагностические мероприятия:
- Рентгенография для выявления дистрофических и дегенеративных изменений в хребте, переломов, доброкачественных или злокачественных новообразований, патологий костной ткани, артрита;
- Электромиография для распознания патологий нервов;
- МРТ и КТ с целью изучения состояния мышц, дисков, спинного мозга, нервов, а также установления причин развития недуга;
- Миелография.
Дополнительными исследованиями могут выступать лабораторный анализ крови, УЗИ.
Диагностика
Для диагностики ДДЗП используются рентгенография, миелография, компьютерная и магнитно-резонансная томография.
В первую очередь проводится рентгенография. Этот метод исследования заключается в получении снимков отдельных областей позвоночника. Для получения дополнительных сведений проводится прицельная рентгенография. Признаки ДДЗП, определяемые с помощью этого метода: снижение высоты дисков, деформация отростков, подвывихи позвонков, наличие остеофитов. В случае если рентгенография не принесла необходимых результатов, проводятся другие виды обследования.
Миелография позволяет исследовать спинной мозг путем введений контрастного вещества под оболочку спинного мозга. Таким образом, обнаруживаются участки сужения. Миелография – сложная инвазивная процедура, поэтому выполнение ее возможно только при наличии подозрения на стеноз.
Компьютерная и магнитно-резонансная томография по сравнению с другими методами дают больше информации. Обнаруживаются следующая МР-дегенеративно-дистрофических изменений: в связи со снижением количества жидкости, пораженные диски выглядят темнее здоровых, хрящевая пластина тела стерта, наблюдаются разрывы, протрузии, грыжевые выпячивания.
Прогноз выздоровления
Сказать, как будет развиваться заболевание, можно только после полноценного обследования и установки точного диагноза. Например, полностью избавится от остеохондроза 2–4 степени невозможно. Но правильно подобранная терапия позволяет снять воспаление и остановить дальнейшее развитие болезни. При правильном лечении удается добиться длительной ремиссии. Предупредить появление осложнений и остановить прогрессирование дегенеративно-дистрофических изменений можно, если не забывать о профилактике.
Лечение
Задачи, стоящие перед врачом и пациентом при лечении дистрофических изменений позвоночника: купирование болевого синдрома, снижение скорости протекания процессов разрушения, восстановление структуры хрящевой и костной тканей, возвращение подвижности позвоночному столу. Терапия должна быть комплексной, в нее входят следующие составляющие:
- диета;
- медикаментозная терапия;
- использование ортопедического корсета;
- мануальная терапия и массаж;
- лечебная физкультура;
- физиотерапия;
- хирургическое лечение.
При обнаружении подобного заболевания обязательно соблюдение диеты: продукты должны быть богаты витаминами, минералами, в том числе кальцием. В остром периоде лечение начинается с назначения постельного режима. Длится он обычно 4-6 дней. При необходимости применяется кратковременная иммобилизация – ношение поддерживающих устройств, способствуют уменьшению нагрузки. По мене стихания симптоматики обычная двигательная активность должна возвращаться постепенно.
Медикаментозный метод лечения ДДЗП предусматривает назначение следующих видов препаратов:
- нестероидные противовоспалительные препараты позволяют снизить отечность, воспаление, устраняют боль (кетанов, диклофенакк);
- анальгетики, в том числе блокады;
- миорелаксанты для снятия спазма мышц (мидокалм, сирдалуд);
- витаминотерапия и прием минеральных комплексов;
- седативные средства (целекоксиб, мовалис);
- хондропротекторы (терфлекс, хондроитин);
- сосудистые препараты (трентал).
Анальгетики используются осторожно, так как они не устраняют причин патологии, а только позволяют лечить симптомы болезни. После стихания активной симптоматики проводится терапия с помощью массажа и мануальной терапии. Эти техники позволяют снять напряженность спины, снизить болевой синдром. Рекомендуется выполнять подобные процедуры только у профессиональных массажистов.
Упражнения лечебной физкультуры проводится под контролем специалиста, а после стихания симптоматики и облегчения состояния больного, можно продолжить занятия в домашних условиях. Специальные упражнения позволяют устранить скованность позвоночника и укрепить мышечную составляющую спины. ЛФК помогает снизить скорость протекания патологического процесса и улучшает обмен веществ. Возвращает правильную осанку, повышает подвижность позвонков и эластичность всех компонентов связочно-суставного аппарата позвоночника.
Среди физиотерапевтических существует большое количество методик, позволяющих снять болевой синдром и расслабить мышцы. Наиболее распространены электрофорез, индуктотермия и ультразвуковая терапия. УЗ-терапия снимает воспаление и боль, улучшает микроциркуляцию в тканях. Во время электрофореза организм больного подвергается действия электрического тока с одновременным введением лекарственных средств. При индуктотермии путем воздействия магнитного поля ткани прогреваются, улучшается кровообращение, снимается боль. Лазеротерапия повышает питание межпозвоночных дисков, освобождает нервные корешки от сдавливания.
Хирургическое лечение проводится в тяжелых, запущенных случаях. Принципом оперативного вмешательства является освобождение корешков от сдавливания: удаление грыжи или сустава. В случае необходимости проводится фиксация позвоночника конструкциями из металлов или установка специальных трансплантатов.
Показания к хирургическому вмешательству:
- сильная запущенность болезни;
- стремительное течение;
- ярко выраженные неврологические проявления;
- сильный болевой синдром;
- отсутствие необходимого эффекта от консервативных методов лечения.
Профилактика
Сохранить здоровье позвоночника позволяет соблюдение простых правил:
- избегать переохлаждения;
- укреплять мышечный корсет;
- не находиться долго в одной позе;
- соблюдать правильное питание;
- носить удобную одежду;
- контролировать вес;
- отказаться от алкоголя и курения;
- утром вставать сразу на две ноги для равномерной нагрузки на позвоночник;
- держать спину прямо;
- спать на твердом матрасе.
Дистрофические заболевания грудного отдела позвоночника развиваются постепенно, часто скрыто, но небольшая выраженность симптомов не говорит о легком течении заболевания. Кроме неудобств во время выполнения повседневных дел, осложненные ДДЗП могут стать причиной потери подвижности и привести к развитию инвалидности. В случае обнаружения признаков болезни следует немедленно обратиться к врачу – ранняя диагностика позволяет снизить срок лечения и увеличить вероятность полного восстановления функций позвоночника.
(
3 оценок, среднее: 5,00 из 5)
Описание дегенеративно-дистрофические изменения грудного отдела
 У многих пациентов, которые обращаются к врачам с жалобами на боли в спине, выявляют дегенеративно-дистрофические изменения.
У многих пациентов, которые обращаются к врачам с жалобами на боли в спине, выявляют дегенеративно-дистрофические изменения.
Патология развивается из-за ухудшения процесса питания межпозвоночных соединений.
В первую очередь страдают хрящи, а потом и костные структуры.
При прогрессировании заболевания они деформируются.
Хрящевая ткань истончается, становится хрупкой, а на позвонках появляются наросты.
При появлении микротрещин пациент начинает чувствовать боль.
Что это такое?
Дегенеративно-дистрофическими процессами называют изменения, проходящие в межпозвоночных дисках. Они напрямую связаны со старением человека. Ведь со временем хрящевые структуры изнашиваются, поэтому эластичность межпозвоночных дисков ухудшается.
Обменные процессы нарушаются, питание хрящевых и костных структур становится неполноценным. На хрящах появляются трещины, возникают межпозвоночные протузии, грыжи, защемляются нервные окончания. Сопровождается патология появлением болей, нарушением подвижности.
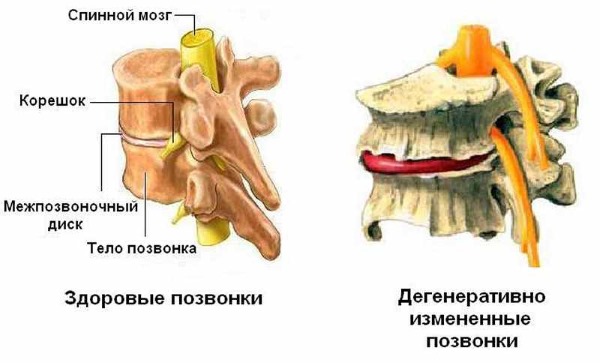
Картина протекания заболевания
В грудном отделе позвоночника трофические изменения начинаются из-за нарушенного процесса питания. Необходимые хрящу вещества поставляются из синовиальной жидкости путем прохождения диффузных процессов. В синовиальную жидкость питательные элементы попадают из крови.
При появлении трофических изменений (ухудшении процесса питания), нехватке аминокислот, которые требуются для синтеза хрящевой ткани, межпозвоночные диски разрушаются. Наблюдаются дегенеративные процессы. На хрящах появляются трещины, эрозивные изменения.
Это приводит к таким последствиям:
- уменьшение высоты межпозвоночных дисков;
- появление протрузии (выпячивания);
- появление межпозвоночной грыжи (при которой целостность дискового фиброзного кольца нарушается).
Такие изменения в грудном отделе провоцируют уменьшение диаметра отверстий, через которые выходят спинномозговые корешки. Они сдавливаются, и пациент начинает ощущать боль.
Степени и классификация
В зависимости от особенностей протекания дегенеративно-дистрофических процессов выделяют:
- остеохондроз;
- спондилез;
- спондилоартроз;
- локальный тендиноз, лигаментоз.
При изменении хрящей, расположенных между грудными позвонками, диагностируют остеохондроз. На поздних стадиях заболевания появляются протрузии и грыжи межпозвоночных дисков. Но грудном отделе чаще изменения начинаются в участках, расположенных между отростками позвонков. В результате расстояние между костными структурами уменьшается, спинномозговые корешки защемляются.
Также встречаются такие дистрофические изменения как болезнь Форестье (фиксирующий гиперостоз) и остеопеническая дистрофия. Дистрофия развивается на фоне гормональных, эндокринных патологий, различных заболеваний внутренних органов, в том числе лекарственных.
Распространенность
Дегенеративно-дистрофические изменения в грудном отделе позвоночника встречаются намного реже, чем схожие патологии в шейном и поясничном отделах. Это связано с его ограниченной подвижностью и высокой устойчивостью.
Столкнуться с заболеванием могут люди различных возрастных групп, но чаще всего встречается оно у людей старше 35 лет.
Видео: «Лекция о дегенеративно-дистрофических изменениях в позвоночнике»
Факторы риска и причины
 При отсутствии проблем со здоровьем позвоночник способен выдерживать значительные нагрузки. Но современные люди подвергаются множеству факторов, которые ухудшают его состояние.
При отсутствии проблем со здоровьем позвоночник способен выдерживать значительные нагрузки. Но современные люди подвергаются множеству факторов, которые ухудшают его состояние.
К основным факторам риска относят:
- сидячий образ жизни;
- сниженную физическую активность;
- употребление алкоголя;
- курение.
Это приводит к ожирению и ослаблению мышечных структур.
Люди, которые целый день проводят за компьютером, пренебрегают необходимостью ходить пешком, делать утреннюю зарядку, со временем сталкиваются с заболеваниями опорно-двигательного аппарата.
Более склонны к развитию дегенеративно-дистрофических изменений высокие люди астенического телосложения.
Среди основных причин называют:
- врожденные аномалии строения хребта, из-за которых нарушается кровообращение;
- неправильная осанка;
- заболевания, при которых процесс питания хрящевых тканей нарушается, в том числе наследственные;
- травмы грудного отдела позвоночника;
- гормональные сбои;
- инфекционные, воспалительные заболевания, поражающие позвоночник;
- чрезмерные нагрузки, провоцирующие появление микротравм.
Неправильно организованный рабочий день и хроническое недосыпание могут спровоцировать появление проблем с иннервацией сосудов. Их в конечном итоге приведет к нарушению кровообращения, в том числе в тканях позвоночника.
Последствия
Дегенеративно-дистрофические изменения на начальных этапах не заметны. В грудном отделе боли возникают крайне редко, поэтому диагностируется заболевание тогда, когда начался процесс ущемления нервных окончаний из-за сужения межпозвоночных каналов. Нервные корешки отекают, их проводимость ухудшается. Часто пациенты жалуются на чувство онемения конечностей, ощущения усталости в спине, плечах.
Из-за сдавливания нервных окончаний у людей появляются симптомы вегето-сосудистой дистонии. Она проявляется головными болями, головокружениями, в тяжелых случаях возможны обмороки. На фоне хронической усталости у некоторых возникают панические атаки.
Отсутствие своевременного лечение приводит к прогрессированию заболевания. В результате у человека помимо постоянной боли наблюдается повышенная утомляемость. Осложниться дегенеративно-дистрофические изменения могут артритами, артрозами, остеохондропатией, межреберной невралгией. Ослабление мышечного корсета провоцирует появление сколиоза, у некоторых людей даже смещаются позвонки. В тяжелых случаях возникают парезы, параличи.
Видео: «Симптомы, последствия и лечение остеохондроза»
Дегенеративно-дистрофические изменения грудного отдела позвоночника
Дегенеративные заболевания позвоночника являются распространенной патологией, поражающей пациентов различных возрастных групп. В основе лежит нарушение питания костных и хрящевых тканей, их ранее изнашивание. Дегенеративно-дистрофические заболевания грудного отдела позвоночника встречаются не так часто, как поражение других сегментов и не имеют такой яркой симптоматики как, например, остеохондроз шейного отдела или междупозвоночная грыжа, локализующаяся в поясничном отделе. Вследствие этого такие болезни часто диагностируются в уже далеко зашедшей стадии течения.
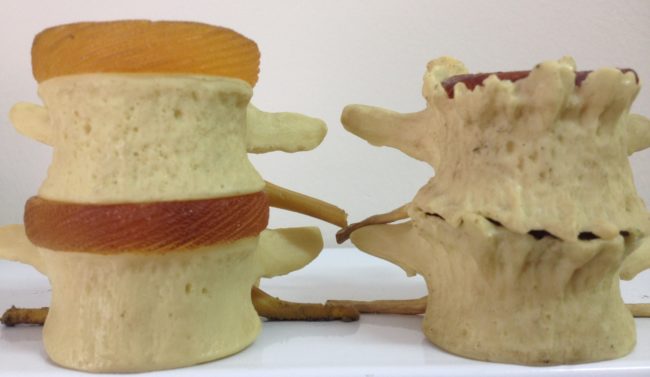
Что такое дегенеративно-дистрофические поражения грудного отдела позвоночника
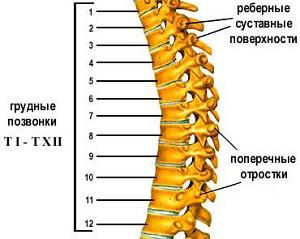 Из 12 позвонков, ребер и грудины формируется прочный каркас – грудная клетка. В связи с малой высотой дисков и большой длиной остистых отростков позвонков, данный отдел имеет ограниченную подвижность — для сохранения целостности жизненно важных органов необходима жесткая структура.
Из 12 позвонков, ребер и грудины формируется прочный каркас – грудная клетка. В связи с малой высотой дисков и большой длиной остистых отростков позвонков, данный отдел имеет ограниченную подвижность — для сохранения целостности жизненно важных органов необходима жесткая структура.
Характерная форма позвонков грудного отдела, естественный изгиб назад создает условия, в которых межпозвонковые диски реже травмируются и на них приходится меньшая нагрузка. Следовательно, ДДЗП в этом отделе развиваются реже и медленнее.
Дегенеративно-дистрофические болезни грудного отдела позвоночника — это группа патологий костной и хрящевой ткани, проявляющихся потерей эластичности и преждевременным изнашиванием его структур.
Виды ДДЗП в грудном отделе:
- остеохондроз;
- протрузии и грыжи межпозвоночных дисков;
- спондилоартроз;
- остеоартроз.
Причины
Дегенеративно-дистрофические изменения грудного отдела позвоночника формируются с возрастом во всех тканях и органах. Иногда такие изменения выявляются у молодых пациентов. Раннему развитию ДДЗП в грудном отделе позвоночника способствуют:
- врожденные нарушения формы позвоночника (кифоз и сколиоз);
- вынужденная рабочая поза;
- неправильная осанка;
- наследственные нарушения питания хрящей;
- наличие травм в анамнезе;
- физическая перегрузка;
- остеопороз;
- дефицит микроэлементов, особенно кальция и магния приводит к нарушению строения костной ткани и дисфункции нервов;
- метаболические нарушение и болезни эндокринной системы;
- расстройства гормонального фона: прием гормональных препаратов, период менопаузы у женщин.
К факторам риска, способствующим развитию дегенеративно-дистрофических заболеваний позвоночника относятся следующие состояния:
- курение;
- употребление алкоголя;
- гиподинамия;
- высокий рост;
- избыточная масса тела;
- частые переохлаждения;
- генетическая предрасположенность.
В первую очередь страдают элементы межпозвоночных дисков, состоящие из соединительной ткани. Происходит сближение позвонков. В связи с возросшей нагрузкой образуются выросты – благодаря им распределение нагрузки идет более равномерно. Однако в ответ на образование наростов формируется спазм мышц. Напряженная мышечная ткань затрудняет приток артериальной крови к органам и позвоночнику. С течением заболевания затрудняется движение в пораженном отделе позвоночного столба.
Клинические проявления
Как правило, дегенеративные изменения в грудном отделе позвоночника проявляются поздно, когда заболевание уже развилось. Выраженность симптомов зависит от выраженности воспаления хрящей и защемления спинного мозга и его корешков.
Остеохондроз грудного отдела позвоночника развивается вследствие изменений в тканях межпозвоночного диска: ядро сохнет и утрачивает свои свойства, фиброзное кольцо становится тоньше, на нем появляются трещины. Спинномозговые корешки защемляются, начинается воспалительный процесс, это приводит к боли. При прогрессировании остеохондроз поражает не только межпозвоночные диски, но и связочно-суставной аппарат позвоночника. В отличие от шейного и поясничного, грудной остеохондроз имеет скрытое течение, существуют следующие симптомы болезни:
- дорсаго – резкая боль, возникающая после долгого нахождения одной позе, во время приступа затрудняется дыхание;
- дорсалгия – невыраженная боль, локализующаяся в очаге поражения, усиливается во время глубокого дыхания и наклонов;
- боль между ребрами во время ходьбы;
- чувство давления вокруг груди;
- парестезии – изменение чувствительности;
- зуд, жжение;
- шелушение кожи;
- боли в области горла.
Ранняя симптоматика характерна для спондилоартроза грудного отдела:
- боль тянущего характера, локализующаяся в патологическом очаг, характерно ее усиление при движении, в случае защемления корешка боль иррадиирует по ходу межреберного нерва;
- скованность;
- парестезии: покалывания, онемение;
- дисфункция органов грудной клетки;
- формирование поверхностного, частого дыхания;
- при развитии спондилоартроза возможно искривление позвоночника.
Остеоартроз грудного отдела позвоночника формируется вследствие изменения костной ткани и межпозвоночных дисков. Отдельные элементы позвонков становятся более толстыми, связки теряют эластичность. На ранних стадиях болезни трудно диагностировать остеоартроз ввиду отсутствия специфических симптомов. На позднем этапе появляются следующие симптомы:
- периодические боли в спине и груди не причиняют острого дискомфорта, нарастают плавно, в течение нескольких месяцев, усиливаются во время наклонов, выполнения физической работы, на высоте вдоха.
- «грудной прострел» — острая, резкая боль, пациенты, перенесшие такой симптом остеоартроза, сравнивают его с ударом ножом между лопаток; болевые ощущения усугубляются при разгибании после продолжительного нахождения в положении сидя, затрудняется вдох, мышцы напряжены;
- редко развивается корешковый синдром.
Ощущение несильных болей в позвоночнике не означает, что болезнь находится на ранней стадии развития. Наоборот, это сигнал того, что остеоартроз уже развился. При отсутствии терапии эта болезнь приводит к осложнениям, одно из них – межпозвоночная грыжа.
Межпозвоночная грыжа грудного отдела чаще всего формируется в нижних позвонках, рядом с поясницей. При своем разрастании сдавливает спинномозговые корешки. Именно это провоцирует развитие нарушений. В начальной стадии пациент ощущает жжение, дискомфорт и ограничение подвижности. По мере прогрессирования заболевания присоединяются следующие симптомы:
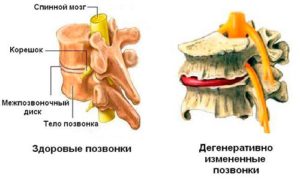 болезненность между лопаток;
болезненность между лопаток;- боли в области желудка и сердца различной интенсивности: от ноющей до острой;
нарушение дыхания; - слабость мышц;
- нарушение чувствительности верхних конечностей;
- парез рук;
- при тяжелом течении и обширности поражения возможно развитие паралича;
нарушение осанки.
Болезненные ощущения возникают при выполнении каких-либо движений: при поднятии рук, даже при ходьбе. Чем заболевание запущеннее, тем сильнее выражены проявления, а чем больше грыжа давит на корешки и спинной мозг, тем проявления разнообразней.
Осложнения
Без должного лечения ДДЗП приводят к возникновению патологии в близлежащих тканях, дисфункции органов грудной клетки. Вследствие сдавливания нервов и кровеносных сосудов формируется вегето-сосудистая дистония, проявляющаяся головокружением, головной болью, в тяжелых случаях обмороками.
На фоне усталости развиваются панические атаки – внезапные неконтролируемые приступы страха, сопровождаемые частым сердцебиением и нехваткой воздуха. Вследствие замещения корешков спинного мозга грудного отдела формируется межреберная невралгия, имеющая схожие признаки с другими болезнями: поражениями сердца и органов дыхания.
Диагностика
 В первую очередь проводится рентгенография. Этот метод исследования заключается в получении снимков отдельных областей позвоночника. Для получения дополнительных сведений проводится прицельная рентгенография. Признаки ДДЗП, определяемые с помощью этого метода: снижение высоты дисков, деформация отростков, подвывихи позвонков, наличие остеофитов. В случае если рентгенография не принесла необходимых результатов, проводятся другие виды обследования.
В первую очередь проводится рентгенография. Этот метод исследования заключается в получении снимков отдельных областей позвоночника. Для получения дополнительных сведений проводится прицельная рентгенография. Признаки ДДЗП, определяемые с помощью этого метода: снижение высоты дисков, деформация отростков, подвывихи позвонков, наличие остеофитов. В случае если рентгенография не принесла необходимых результатов, проводятся другие виды обследования.
Миелография позволяет исследовать спинной мозг путем введений контрастного вещества под оболочку спинного мозга. Таким образом, обнаруживаются участки сужения. Миелография – сложная инвазивная процедура, поэтому выполнение ее возможно только при наличии подозрения на стеноз.
Компьютерная и магнитно-резонансная томография по сравнению с другими методами дают больше информации. Обнаруживаются следующая МР-дегенеративно-дистрофических изменений: в связи со снижением количества жидкости, пораженные диски выглядят темнее здоровых, хрящевая пластина тела стерта, наблюдаются разрывы, протрузии, грыжевые выпячивания.
Лечение
Задачи, стоящие перед врачом и пациентом при лечении дистрофических изменений позвоночника: купирование болевого синдрома, снижение скорости протекания процессов разрушения, восстановление структуры хрящевой и костной тканей, возвращение подвижности позвоночному столу. Терапия должна быть комплексной, в нее входят следующие составляющие:
- диета;
- медикаментозная терапия;
- использование ортопедического корсета;
- мануальная терапия и массаж;
- лечебная физкультура;
- физиотерапия;
- хирургическое лечение.
При обнаружении подобного заболевания обязательно соблюдение диеты: продукты должны быть богаты витаминами, минералами, в том числе кальцием. В остром периоде лечение начинается с назначения постельного режима. Длится он обычно 4-6 дней. При необходимости применяется кратковременная иммобилизация – ношение поддерживающих устройств, способствуют уменьшению нагрузки. По мене стихания симптоматики обычная двигательная активность должна возвращаться постепенно.
Медикаментозный метод лечения ДДЗП предусматривает назначение следующих видов препаратов:
 нестероидные противовоспалительные препараты позволяют снизить отечность, воспаление, устраняют боль (кетанов, диклофенакк);
нестероидные противовоспалительные препараты позволяют снизить отечность, воспаление, устраняют боль (кетанов, диклофенакк);- анальгетики, в том числе блокады;
- миорелаксанты для снятия спазма мышц (мидокалм, сирдалуд);
- витаминотерапия и прием минеральных комплексов;
- седативные средства (целекоксиб, мовалис);
- хондропротекторы (терфлекс, хондроитин);
- сосудистые препараты (трентал).
Анальгетики используются осторожно, так как они не устраняют причин патологии, а только позволяют лечить симптомы болезни. После стихания активной симптоматики проводится терапия с помощью массажа и мануальной терапии. Эти техники позволяют снять напряженность спины, снизить болевой синдром. Рекомендуется выполнять подобные процедуры только у профессиональных массажистов.
Упражнения лечебной физкультуры проводится под контролем специалиста, а после стихания симптоматики и облегчения состояния больного, можно продолжить занятия в домашних условиях. Специальные упражнения позволяют устранить скованность позвоночника и укрепить мышечную составляющую спины. ЛФК помогает снизить скорость протекания патологического процесса и улучшает обмен веществ. Возвращает правильную осанку, повышает подвижность позвонков и эластичность всех компонентов связочно-суставного аппарата позвоночника.

Среди физиотерапевтических существует большое количество методик, позволяющих снять болевой синдром и расслабить мышцы. Наиболее распространены электрофорез, индуктотермия и ультразвуковая терапия. УЗ-терапия снимает воспаление и боль, улучшает микроциркуляцию в тканях. Во время электрофореза организм больного подвергается действия электрического тока с одновременным введением лекарственных средств. При индуктотермии путем воздействия магнитного поля ткани прогреваются, улучшается кровообращение, снимается боль. Лазеротерапия повышает питание межпозвоночных дисков, освобождает нервные корешки от сдавливания.
Хирургическое лечение проводится в тяжелых, запущенных случаях. Принципом оперативного вмешательства является освобождение корешков от сдавливания: удаление грыжи или сустава. В случае необходимости проводится фиксация позвоночника конструкциями из металлов или установка специальных трансплантатов.
Показания к хирургическому вмешательству:
- сильная запущенность болезни;
- стремительное течение;
- ярко выраженные неврологические проявления;
- сильный болевой синдром;
- отсутствие необходимого эффекта от консервативных методов лечения.
Профилактика
Сохранить здоровье позвоночника позволяет соблюдение простых правил:
- избегать переохлаждения;
- укреплять мышечный корсет;
- не находиться долго в одной позе;
- соблюдать правильное питание;
- носить удобную одежду;
- контролировать вес;
- отказаться от алкоголя и курения;
- утром вставать сразу на две ноги для равномерной нагрузки на позвоночник;
- держать спину прямо;
- спать на твердом матрасе.
Дистрофические заболевания грудного отдела позвоночника развиваются постепенно, часто скрыто, но небольшая выраженность симптомов не говорит о легком течении заболевания. Кроме неудобств во время выполнения повседневных дел, осложненные ДДЗП могут стать причиной потери подвижности и привести к развитию инвалидности. В случае обнаружения признаков болезни следует немедленно обратиться к врачу – ранняя диагностика позволяет снизить срок лечения и увеличить вероятность полного восстановления функций позвоночника.
В статье «Какие бывают дегенеративно-дистрофические изменения в грудном отделе позвоночника» использованы материалы:
http://spina.guru/diagnostika/distroficheskie-izmeneniya-grudnogo-otdela-pozvonochnika
http://medspina.ru/opuholi/degenerativno-distroficheskie-izmeneniya-grudnogo-otdela.html