- от автора Jose
Почки – это жизненно важный орган, без которого человек не может прожить и трех дней. Основная функция данного парного органа состоит в очищении крови от вредных, токсических и ненужных организму веществ, избавлении от лишней жидкости, поддержании стабильного кислотного и электролитного состава внутренней среды организма (гомеостаза). Также почки выполняют и другие, не менее важные, задания. Почечные клетки выделяют гормональные вещества, которые влияют на продукцию костным мозгом эритроцитов (красных кровяных телец), регулируют уровень артериального давления, в почках образуется витамин Д и другие необходимые вещества для жизнедеятельности.
Компенсаторные возможности человеческого организма впечатляют. Так, человек может всю жизнь прожить только с одной почкой (врожденное отсутствие или потеря функции второго органа) и даже не подозревать об этом. Ответ на вопрос о том, возможна ли жизнь с одной рабочей почкой, однозначно положительный. Жизнь с одной почкой абсолютно ничем не отличается от жизни людей, у кого их две, при условии ее здоровья. Потому, если у вас только одна почка необходимо позаботиться о ее благополучии.
Как вы уже, наверное, догадались, мертвая почка – это словосочетание, которое используют врачи в переносном смысле для обозначения почки, которая не функционирует. В литературе также можно встретить такие синонимы:
- немая почка;
- отключенная почка;
- нефункционирующая почка;
- блокированная почка.
Но если рассмотреть данный термин поближе, то словосочетание “мертвая почка”, подходит для обозначения органа, который до того функционировал, но в силу некоторых медицинских проблем и болезней утратил такую способность. На самом деле почка не мертвая, она обеспечивается кровью, иннервируется, в некоторых случаях (зависит от болезни) выполняет даже свою обменную и гормональную функцию, но не справляется со своей главной задачей – выделение из организма жидкости, солей, токсинов и продуктов обмена веществ.
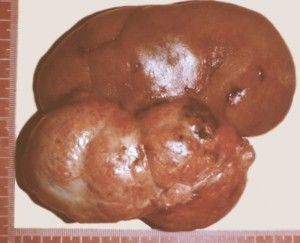 В зависимости от патологического процесса, который привел почку к утере выделительной функции, внешний вид мертвой почки значительно варьирует. Например, гломерулонефрит приводит к сморщиванию почечной ткани, она становится маленькой и сморщенной, не превышает размеры грецкого ореха (по данным УЗИ или при изучении макропрепарарата после хирургического удаления мертвой почки из организма). Гидронефроз, наоборот, приводит к значительному увеличению почки, она становится похожей на шар с водой и в некоторых случаях занимает практически всю брюшную полость.
В зависимости от патологического процесса, который привел почку к утере выделительной функции, внешний вид мертвой почки значительно варьирует. Например, гломерулонефрит приводит к сморщиванию почечной ткани, она становится маленькой и сморщенной, не превышает размеры грецкого ореха (по данным УЗИ или при изучении макропрепарарата после хирургического удаления мертвой почки из организма). Гидронефроз, наоборот, приводит к значительному увеличению почки, она становится похожей на шар с водой и в некоторых случаях занимает практически всю брюшную полость.
Нужно уяснить, что мертвая почка – это не какая-то конкретная болезнь, а тяжелое осложнение практически любого заболевания мочевыделительной системы.
Человек может длительное время не подозревать о том, что одна его почка умерла, если вторая продолжает функционировать. Очень часто мертвая почка является случайной находкой при профилактических осмотрах или обследовании по другому поводу.
Коварность заболеваний мочевыделительной системы заключается в длительном бессимптомном протекании. Первые признаки заболевания появляются уже тогда, когда процесс необратим, но и они не ярко выражены и часто люди просто не обращают внимания на такие “мелочи”. Также заболевания почек поражают в основном детей и молодых людей.
Причин, по которым почка утратила свою функцию, очень много. Практически любое заболевание мочевыделительной системы без своевременного лечения может привести к омертвению органа. Очень часто люди рождаются с нефункционирующим органом (врожденные аномалии развития), но в таких случаях лучше употреблять термин “немая почка”, а не “мертвая”, так как она никогда и не была “живой”.
Самые распространенные причины мертвой почки:
- первичный и вторичный нефросклероз (сморщивание почечной ткани);
- все виды хронического гломерулонефрита;
- хронический рецидивирующий пиелонефрит;
- терминальная стадия хронической почечной недостаточности;
- мочекаменная болезнь, особенно, если камни находятся в мочеточниках и блокируют отток мочи;
- первичный и вторичный амилоидоз (обменное заболевание, при котором происходит накопление в ткани почек амилоидного белка);
- злокачественные почечные опухоли;
- поражение почки туберкулезом;
- поликистозная болезнь;
- заболевания эндокринной системы (сахарный диабет);
- длительно существующая артериальная гипертония;
- наследственные болезни обмена веществ, при которых происходит накопление некоторых продуктов обмена в паренхиме органа;
- гидронефроз;
- системные заболевания соединительной ткани с вовлечением в патологический процесс почек;
- системные васкулиты;
- аномалии развития органов мочеполовой системы.
Выявить отсутствие функции почки могут только функциональные почечные тесты. Лабораторные методы диагностики информативны только тогда, когда заболевание активное и поражает оба органа или сопровождается почечной недостаточностью. В таких случаях будут обнаружены изменения в крови (анемия, признаки воспаления, повышение креатинина и мочевины), в моче (изменение основных характеристик мочи и состава ее осадка). Но эти изменения не укажут, какая именно почка больна.
Если вторая почка здорова, то заболевание в большинстве случаев не будет сопровождаться изменениями в крови и моче. В таком случае установить диагноз помогут 2 метода:
- УЗИ почек;
- экскреторная урография.
 Ультразвуковое обследование не дает возможности изучить выделительную функцию органа, но с помощью ультразвука, можно увидеть анатомические особенности почек, ее кровоток, наличие дополнительных образований (опухоли, кисты) или включений (камни). Так, если на УЗИ почка маленькая и сморщенная, или большая и гидронефротическая, то с большой уверенностью можно утверждать, что данный орган не функционирует.
Ультразвуковое обследование не дает возможности изучить выделительную функцию органа, но с помощью ультразвука, можно увидеть анатомические особенности почек, ее кровоток, наличие дополнительных образований (опухоли, кисты) или включений (камни). Так, если на УЗИ почка маленькая и сморщенная, или большая и гидронефротическая, то с большой уверенностью можно утверждать, что данный орган не функционирует.
Точно ответить на вопрос о том, работает почка или нет, может только экскреторная урография. Это рентгенологическое обследование с введением в вену контрастного вещества. Как правило, сегодня используют йодсодержащие контрасты (урографин, уротраст). Введение таких веществ противопоказано лицам с повышенной чувствительностью или аллергией к йоду.
После введения в организм контраста, он начинает выделяться почками. Тогда и делают рентгеновские снимки. В норме контраст начинает выделяться на 5-7 минуте и продолжается до 20-25 минуты. Если на серии снимков на протяжении этого времени не зафиксировано выделения контрастного вещества, то можно утверждать, что функция почки отсутствует и она мертвая.
В большинстве случаев мертвая почка не несет никакой опасности для здоровья человека, и тогда ее не нужно удалять из организма. Но иногда существует риск инфицирования немой почки с развитием гнойного очага в брюшной полости, который требует хирургического удаления, чтобы не допустить распространения инфекции и развития перитонита.
Решение об удалении мертвой почки из организма должен принимать только опытный врач-уролог, учитывая основное заболевание, которое привело к потере функции почки, общее состояния организма, здоровье второй почки, риск инфицирования и развития осложнений.
Существуют симптомы заболевания почек, при которых нужно обратиться к врачу-нефрологу. Если вовремя заметить проблемы и начать их лечение, то возможно такая катастрофа, как потеря функции почки вас обойдет стороной.
Тревожные почечные симптомы:
- учащение мочеиспусканий на протяжении дня (более 7);
- появление позывов опорожнить мочевой пузырь ночью (в норме люди не должны ходить в туалет ночью, если питьевой режим обычный);
- изменение цвета мочи (темный, красный, розовый);
- боль и резь при мочеиспускании;
- утрудненный отток мочи;
- появление крови в моче;
- ноющая боль в поясничной области;
- стойкое повышение артериального давления.
Если так уж случилось, и у вас диагностировали одну мертвую почку, не падайте духом. В мире миллионы людей живут с одной почкой и радуются жизни, а некоторые даже и не представляют о такой особенности своего организма. Жить полноценной жизнью вполне возможно, но только если вторая почка здоровая. Потому берегитесь, регулярно посещайте своего врача, следите за своим питанием и образом жизни.
Любое хроническое заболевание рано или поздно приводит к функциональной недостаточности пораженного органа: он больше не может справляться с возложенной на него работой и начинает «барахлить». Не является исключением и система мочевыделения. Что делать, если отказали почки: почему это происходит, сколько осталось жить больному, и есть ли шанс на выздоровление?

Причины и механизм развития почечной недостаточности
Почка – жизненно важный для человека орган, в котором происходят процессы фильтрации и реабсорбции крови, образования, первичного накопления и выведения мочи. Утрата им способности выполнять возложенные природой функции вызывает грубые нарушения работы организма и при отсутствии своевременной медицинской помощи может привести к летальному исходу.
Отказ почек может быть следствием острой и хронической патологии.
Заболевания, приводящие к острой почечной недостаточности
- резкое снижение объема циркулирующей крови, вызванное травмами, массивной кровопотерей, ожогами и др.;
- септицемия;
- острая задержка мочи, вызванная опухолью, закупоркой мочеточника камнем, аденомой простаты у мужчин;
- острое ишемическое поражение канальцев почек;
- отравление ядами или токсинами;
- краш-синдром;
- острый тубулярный нефрит/гломерулонефрит;
- ДВС-синдром;
- внезапная обструкция (закупорка) сосудов, питающих почку.
Патологии, вызывающие хроническую почечную недостаточность
- хронические воспалительные заболевания почки (пиелонефрит, гломерулонефрит);
- мочекаменная болезнь;
- гидронефроз;
- опухоли органов мочевыводящей системы.

Более чем в 90% случаев болезнь развивается у взрослых людей. Однако медицине известны случаи острой или хронической почечной недостаточности у детей и подростков. Провоцирующие факторы могут воздействовать как на один орган, так и на оба. Двусторонний отказ почек имеет крайне неблагоприятный прогноз.
В патогенезе заболевания выделяют несколько ключевых моментов:
- Нарушение фильтрации крови нефронами.
- Скопление в организме токсинов и конечных продуктов метаболизма (мочевины, аммиака, уробилиногенов).
- Отравление внутренних органов, стойкое нарушение их работы.
- Нарушение водно-электролитного баланса.
- Острая дыхательная, сердечно-сосудистая недостаточность, отказ центральной и периферической нервной системы.
- Развитие почечной комы.
- Летальный исход.
В зависимости от провоцирующего фактора и особенностей течения заболевания симптомы отказа почек у человека несколько различаются. Но в клинической картине патологии всегда присутствуют следующие патогенетические признаки – нарушение процессов выделения мочи и интоксикации организма.

Острая почечная недостаточность проявляется:
- резким снижением количества выделяемой мочи в течение суток (или полным прекращением диуреза) – олигоурией/анурией;
- появлением крови в выделяемой урине (при микроскопии мочевого осадка определяется большое количество выщелоченных эритроцитов);
- заметной отечностью лица и верхних конечностей;
- стойким повышением артериального давления;
- одно- или двухсторонними ноющими, тянущими болями в пояснице;
- признаками интоксикации – слабостью, сонливостью, ухудшением аппетита, тошнотой, рвотой, нестерпимым кожным зудом, характерным аммиачным запахом изо рта;
- симптомами застоя жидкости в организме: отёком легких, асцитом.
При ОПН признаки отказа почек быстро прогрессируют: при отсутствии своевременного лечения больные живут не более 3-7 дней.
Хроническая форма отказа почек имеет следующие симптомы:
- на начальной стадии – увеличение объема суточного диуреза (полиурия), затем олигоурия и анурия;
- частые позывы к мочеиспусканию в вечернее и ночное время (никтурия);
- отечность;
- признаки общей интоксикации: головокружение и частые головные боли, ломота в крупных суставах; расстройство желудка, зловонное дыхание, желтоватый оттенок кожи.
Часто больному сложно заметить ухудшение своего состояния, так как отказывают почки при ХПН постепенно. Поэтому все пациенты с хронической патологией органов мочевыделения после проведенного лечения должны остаться на диспансерном учете и регулярно проходить обследование. Малейшие признаки прогрессирования заболевания не должны остаться без внимания врача.

Диагностика пациентов с подозрением на острую или хроническую недостаточность органов мочевыделения основывается на:
- данных анамнеза и типичной клинической картины;
- клинических анализах крови и мочи;
- данных пробы Реберга, исследования мочи по Зимницкому;
- биохимическом анализе крови (особое внимание – на уровень креатинина и мочевины, отражающих степень нарушения работы органов мочевыделения);
- УЗИ почек (позволяет выяснить, как развивался отказ почек, а также вероятные причины состояния);
- прочих методах визуальной диагностики (рентгенографии, экскреторной урографии, МРТ и КТ).
Что делать, если у пациента отказали почки? Актуальными методами терапии состояния на сегодняшний день являются:
- Устранение причин заболевания. В зависимости от провоцирующего фактора пациенту назначают курс антибиотиков, уросептиков, цитостатиков и др.
- Коррекция основных признаков патологии требует использования мочегонных, гипотензивных препаратов, средств для профилактики печеночной недостаточности (Хофитол, Леспенефрил).
- Симптоматическое лечение возможных осложнений (анемии, сердечно-сосудистой недостаточности, нарушений мозгового кровообращения).
- Заместительная почечная терапия, включающая очищение крови с помощью аппарата «искусственная почка».
То, сколько лет жизни остается у пациента, зависит от многих факторов. Согласно статистике, гемодиализ может эффективно очищать кровь на протяжении 20-25 и более лет. Чтобы больной с почечной недостаточностью жил долго, важно регулярно проходить диспансерные осмотры и следовать рекомендациям врача. Отказ почки сегодня – это не приговор, а болезнь, которую можно и нужно лечить.
Почки — это жизненно важный орган. Если под действием определенных причин они утрачивают свои функции, затрудняется вывод мочи из организма, что может привести к летальному исходу. Какие симптомы сигнализируют об этой патологии, и сколько остается жить, когда отказывают почки?
 Отказ почек обычно происходит во взрослом возрасте, а у ребенка — крайне редко. Однако такие случаи в медицинской практике известны. У детей к почечной недостаточности приводит врожденная аномалия в строении органа. В таких случаях практически невозможно предсказать, как долго патология будет прогрессировать и какие будут последствия. Однако при поддерживающей терапии и соблюдении специальной диеты ребенок зачастую может жить нормальной жизнью.
Отказ почек обычно происходит во взрослом возрасте, а у ребенка — крайне редко. Однако такие случаи в медицинской практике известны. У детей к почечной недостаточности приводит врожденная аномалия в строении органа. В таких случаях практически невозможно предсказать, как долго патология будет прогрессировать и какие будут последствия. Однако при поддерживающей терапии и соблюдении специальной диеты ребенок зачастую может жить нормальной жизнью.
Утрата почками их функций происходит постепенно и обычно занимает длительное время. Причины этой патологии человека могут быть разными, но механизм ее формирования универсальный. Все начинается с разрушения нефронов. В результате функция фильтрации компенсируется за счет ее перехода с погибших клеток на здоровые. Вот почему какое-то время больной не испытывает симптомов интоксикации и даже не догадывается об этом процессе в своем организме. Однако все это время здоровые клетки испытывают повышенные нагрузки. Если добавляется воздействие негативных факторов — например, алкоголя или токсических веществ определенных лекарственных препаратов, то и оставшиеся клетки начинают отмирать.
Почечная фильтрация начинается с притока крови к органу. Нефроны — клетки, отвечающие за очищение — удаляют из нее продукты окисления, которые затем предполагается вывести из организма. Формирование мочи зачастую прекращается, когда развивается гипотония. В результате уменьшается приток крови к почкам.
Давление понижается до критической отметки под действием ряда факторов, среди которых:
- Травмы с обильной кровопотерей.
- Сепсис.
- Анафилактический шок.
- Сильные ожоги.
- Нарушение сердечных функций.
Среди ренальных факторов, которые провоцируют отказ почек, выделяют приводящие к повреждению почечной паренхимы:
- Тромбоз сосудов.
- Острый гломерулонефрит.
- Инфаркт почки.
- Отравление.
- Сильные травмы.
Постренальные факторы, которые провоцируют отказ почки, приводят к обструкции всех мочеточников сразу. Это опухоли, гематомы, почечные камни.
 Первые признаки отказа почек:
Первые признаки отказа почек:
- нарушения ночного сна;
- сильная утомляемость;
- головные боли;
- жажда;
- отеки.
Дальнейшие симптомы, если отказали почки, не заставляют себя долго ждать. Больной начинает жаловаться на различного рода недомогания, а именно:
- Частичное или полное прекращение выделения мочи.
- Отеки лица, лодыжек.
- Набор веса.
- Тошноту со рвотой.
- Кожный зуд.
- Кровь в моче.
- Зловонный запах изо рта.
 Если происходит приступ острой почечной недостаточности, последствия для человека могут быть очень серьезными. Сколько он сможет жить, зависит от оперативности лечения.
Если происходит приступ острой почечной недостаточности, последствия для человека могут быть очень серьезными. Сколько он сможет жить, зависит от оперативности лечения.
Осложнениями острой недостаточности почек становятся:
- некроз почечной коры;
- отеки легких;
- пиелонефрит.
Более тяжкие последствия для человека провоцирует хроническая недостаточность почек. В результате скопления токсинов из мочи в организме основное поражение наносится по центральной нервной системе, которая реагирует следующими осложнениями:
- тремор (непроизвольные колебания какой-либо части тела);
- судороги;
- ухудшение мыслительной функции.
Страдает иммунная система, повышая риск заражения инфекциями. В то же время при ХПН снижается синтез эритропоэтина, в результате чего может развиться анемия. Со стороны сердца и сосудов появляется осложнение в виде гипертензии, нередко у больных возникают инсульты и инфаркты миокарда.
Вследствие продолжительного нарушения всасывания кальция начинают дегенерировать кости, а это приводит к частым переломам. Страдает также желудок с кишечником. Человек худеет, что становится причиной анорексии, у него появляются кровотечения в ЖКТ. Из-за ухудшения метаболизма уменьшается синтез половых гормонов. У женщин это приводит к снижению фертильности.
Сколько больной может жить при почечной недостаточности, зависит от своевременного и качественного лечения. Зачастую этой патологии предшествует появление других тяжелых заболеваний: инфарктов, сахарного диабета, поражений сосудов, сердца. Бывают случаи, что человек после отказа почек умирает, но по причине приступа другого заболевания.
Точных данных о том, какое количество лет живут пациенты на искусственном очищении крови на сегодняшний день нет. Однако, по примерным подсчетам, гемодиализ в среднем удлиняет жизнь больных на 23 года. При недостаточности почки вернуть ее функции консервативными методами нельзя, но есть возможность пересадки. После успешного проведения такой операции можно прожить больше 20 лет. Однако найти донорский орган очень сложно, а сама трансплантация стоит дорого.
Статистики о том, сколько осталось жить, когда отказывают почки, не ведется, но современная медицина уверяет: шанс выжить и вернуться к полноценной жизни есть. Для этого необходимо проводить симптоматическое лечение, искусственно очищать кровь с помощью гемодиализа. При появлении такой возможности больные проходят через трансплантацию органа и живут десятилетиями.