- от автора Jose
Опухоль костей у детей и подростков Саркома Юинга
Саркома Юинга
Несмотря на уровень медицины, рак по-прежнему остаётся опасным заболеванием. Некоторые виды болезни удаётся выявить на ранней стадии и вовремя начать лечение. Но медицина выделяет и тяжёлые формы рака, к примеру, саркому Юинга.
Саркома Юинга – развивается в тканях скелета и носит злокачественный характер. Болезнь определяет код по МКБ-10 – С40 и С41. Патологию описал в 20-х годах ХХ века учёный Юинг. С развитием медицинской науки в 20 веке недуг стал активно изучаться. Заболеванию подвергается длинный трубчатый тип костей, реже новообразование диагностируют в тканях плоских костей – ребер, ключицы, позвоночника. Болезнь распространена у детей от 10 и до 20 лет. Подростковый и детский возраст являются пиком диагностирования опухоли. Редко диагноз ставится, если ребёнок не достиг пятилетнего возраста. Мальчики подвержены саркоме Юинга чаще, чем девочки.
Взрослым старше 30 лет приходится столкнуться с заболеванием в исключительных случаях. Опухоль семейства саркомы – опасный вид рака, потому что агрессивно растёт. К моменту обращения за помощью стадия заболевания может развиться до 3 либо 4 степени. У пациентов в начале диагностики обнаруживаются метастазы. Этот факт усугубляет ситуацию и затрудняет лечение. Вторичные очаги в основном появляются в лёгких, поражают костный мозг, влияют на центральную нервную систему за счёт распространения в спинном мозге.
Причины
Науке неизвестны точные причины возникновения саркомы Юинга. По отдельным данным речь о генетическом факторе болезни – риск развития патологии передается по наследству. В других ситуациях спровоцировать раковый процесс способна травма.
Между получением травмы и началом активного деления злокачественных клеток может быть существенная разница во времени. К дополнительным причинам относят патологии мочеполовой системы, аномальные процессы костной системы, доброкачественные образования в костях.

Симптоматика заболевания
В начале заболевания возникает боль в области развития патологического процесса. Костная ткань начинает деформироваться, на поверхности сустава либо на ключице образуется небольшая припухлость. Болевые ощущения носят периодический характер. Если зафиксировать место возникновения болевого синдрома, боль при саркоме не утихнет, а станет усиливаться по мере разрастания опухоли. Пик болезненных ощущений приходится на ночь.
Часто первоначальную степень заболевания принимают за воспалительный процесс в суставах. Люди живут, не подозревая о серьёзности ситуации. Медикаментозное лечение не облегчает приступы боли. Постепенно ткани сильнее видоизменяются, новообразование начинает занимать большую поверхность. Это приводит к нарушениям функций суставов и конечностей.
Когда опухоль поражает плоские кости (к примеру, рёбра), движения человека становятся затруднительными. В месте опухания сустава появляется краснота, при нажатии возникает боль, сквозь кожу становятся заметны вены.
При саркоме нередки случаи переломов костей, вызванные разрушением ткани. Опухоль может поражать позвоночник. В результате нарушается чувствительность, конечности и тазовые органы теряют функции.
Если новообразование появилось в костях нижних конечностей, оно провоцирует хромоту и затрудняет походку (к примеру, при саркоме правой подвздошной кости, задней поверхности голени).
Выделяют дополнительные симптомы саркомы Юинга:
- вялость, слабость;
- усталость, повышенная сонливость;
- отказ от еды;
- малокровие;
- увеличение температуры;
- воспаление в лимфатических узлах.
Проявление саркомы часто путают с обычной травмой, поскольку боль и припухлость отмечаются как при механическом повреждении. Поэтому к моменту постановки диагноза болезнь уже прогрессирует и достигает опасной стадии.
Чтобы не допустить ухудшения ситуации, следует немедленно обратиться к врачу, если место предполагаемого ушиба вызывает болезненные ощущения длительный период времени. Для исключения подозрений лучше обратиться за консультацией к травматологу и онкологу.
Классификация
Заболевание может протекать как первичный процесс (в костной ткани), а может возникнуть вторичным образом, когда раком поражены другие органы и метастазы попадают в кости.
Две разновидности саркомы:
- Типичная – поражает скелет, начинает развитие в костной ткани.
- Внескелетная – процесс запускается в мягких тканях возле костей.
Оба вида опасны для пациента и нуждаются во вмешательстве врачей.
Учитывая место появления патологии, выделяют виды саркомы:
- Патология мягких тканей – в месте начала ракового процесса появляется отёчность и покраснение. При прощупывании человек чувствует боль.
- Опухоль тазобедренной кости и колена – при первичной патологии опухоль начинает расти в бедренной кости. Вторичный процесс запускается в мягких тканях бедра в результате метастазирования. Саркома колена диагностируется чаще у взрослых мужчин. Патология в коленном суставе возникает по причине возникновения вторичных очагов.
- Саркома плечевой кости – проявляется по вторичному признаку. Патология может начать развиваться в тканях мышц, а после распространиться на поверхность костной ткани.
- Опухоли позвоночника и черепа – образования на черепе характеризуются быстрым распространением метастазов. Явным симптомом является боль в голове. Онкология в позвоночнике прогрессирует быстрыми темпами. Раковый процесс поражает даже органы мочеполовой системы.
- Образование в подвздошной кости – таз человека включает большую кость, которая нередко подвергается атаке атипичных клеток. Для диагностики используют биопсию, на рентгене определить болезнь затруднительно.

Какие стадии существуют?
У любого онкологического процесса есть стадии развития. Саркома Юинга – не исключение, хотя система выделения стадия для заболевания официально не установлена.
Характеристика стадий
- Первая стадия: на поверхности костной ткани появляется образование небольших размеров. Симптомы не проявляются, человек не подозревает о развитии патологии.
- Вторая стадия: злокачественные клетки опускаются ниже, в костную ткань. У больного появляются первые небольшие симптомы.
- Третья стадия: метастазы проникают в ткани возле костей, опускаются в органы, находящиеся рядом. Больной чувствует себя хуже, симптоматика проявляется интенсивнее.
- Четвёртая стадия: самая тяжёлая степень заболевания. Очаги онкологии появляются по всему организму, поражают жизненно-важные органы, состояние человека становится критическим.
Дополнительные степени развития патологии
Кроме классификации выше, в медицинских источниках встречаются такие понятия:
- Локализованная опухоль. Образование можно обнаружить при осмотре – оно визуально видимо на поражённом участке. Процесс ещё не разросся на другие области.
- Метастатическая опухоль. Патология вышла за пределы первичного участка и проникла в соседние органы.
- Повторяющая опухоль. Речь идёт о рецидиве саркомы Юинга – после успешного лечения онкологический процесс снова начал активно развиваться. В этом случае проводятся тесты с целью выявить степень повторения рака и принять соответствующие меры.
На поздней стадии заболевания саркома практически не лечится. Желаемой эффективности лечения достичь не удастся. Терапия поможет лишь облегчить состояние пациента.
С другой стороны, даже при своевременной постановке диагноза нельзя с точностью говорить о выздоровлении. На процесс ремиссии влияет большое количество факторов.
Методы диагностики
Для выявления саркомы Юинга физического осмотра недостаточно. Разработана дифференциальная диагностика заболевания.
Взятие крови на анализ
В ходе исследования подсчитывается уровень лейкоцитов, тромбоцитов и эритроцитов в крови пациента. Отклонения от нормы говорят, что в организме идёт патологический процесс.
Рентгенография
Чтобы выявить образование во внутренней части костной ткани, используют радиоактивное вещество – трассер. Реагент вводится в кровь через вену и образует сгусток в области костей, окрашивая их в определённый цвет.
Далее применяют рентген. Если костная ткань на снимке серого цвета, область здорова. Если участок подсвечивается тёмным, налицо рентгенологические признаки опухоли.
Компьютерная томография (КТ)
С помощью лучей рентгена под разными углами создается изображение тела человека в трехмерном измерении. На компьютере изображения соединяются, образуя сечение, в котором можно увидеть опухоль.
В случае с саркомой Юинга на грудной клетке проведут подобную диагностику, чтобы посмотреть наличие метастазов в лёгких. КТ также позволит определить размер образования. Чтобы опухоль на снимках было видно лучше, пациенту перед исследованием в вену вводят контрастное вещество, которое окрашивает саркому в нужный цвет.
Магнитно-резонансная томография (МРТ)
Диагностика практически аналогична КТ. Разница заключается в том, что для данной процедуры характерно получение результата с использованием магнитного поля.
Биопсия
Для анализа врач берёт у пациента небольшую часть опухоли или костную ткань, костный мозг. Если имеются опасения о развитии патологии, с помощью биопсии их можно подтвердить или опровергнуть. Изъятая атипичная ткань исследуется под микроскопом и делается вывод о наличии заболевания.
Как лечат саркому Юинга?
Лечение данного вида рака является довольно агрессивным. Это связано с тем, что заболевание часто диагностируют на поздней стадии, когда процесс разрастания метастазов уже запущен.
Химиотерапия
Химиотерапия саркомы позволяет уменьшить размер злокачественного образования, чтобы удалить хирургическим путём. Терапия включает комплекс нескольких химических реагентов одновременно. Процедура повторяется после операции для устранения возможных оставшихся злокачественных клеток.
Хирургический метод лечения
Если курс химиотерапии положительным образом повлиял на размер опухоли, хирург может вырезать образование. Иногда приходится удалять элементы костей, и требуется замена их здоровыми тканями.
Облучение радиацией
Лучевая терапия может поводиться совместно в комплексе с химиотерапией и оперативным вмешательством. Облучение используют, если саркому нельзя удалить, либо опухоль удалось вырезать, но остались неоперабельные участки.
Восстановительный период
У людей, вылечивших саркому Юинга, могут чаще диагностироваться иные опухоли или лейкозы, поскольку они навсегда попадают в зону риска.
Когда первая фаза лечения завершена, за пациентом необходимо тщательно наблюдать. Человек должен состоять на соответствующем учёте в медицинской организации и регулярно проходить осмотры, диагностику, сдавать нужные анализы. Это важно для контроля ситуации во избежание рецидива.
Прогноз
Чтобы дать прогноз об успехе лечения, нужно учесть ряд факторов: когда был поставлен диагноз, распространились ли метастазы, где именно расположена опухоль.
Болезнь излечима в первой стадии. Если опухоль удаётся вырезать до появления дополнительных очагов патологии, процент выздоровления находится на уровне 70%. Получить такой результат удаётся с помощью медикаментов, которые пациент принимает во время химиотерапии. Сегодня используются препараты с небольшим побочным влиянием на организм. За счёт этого терапия эффективна и риск повторного развития патологии минимален.
Если уже запущен процесс метастазирования, прогноз зависит от того, какие участки поражены раком. Отрицательной для пациента является ситуация, когда вторичные очаги возникли в лёгких или лимфоузлах и операция невозможна. Нередко метастазы расположены в костной ткани либо костном мозге. В этом случае выживаемость составляет 30%.
К сожалению, принять профилактические меры, чтобы избежать данного заболевания, невозможно, потому что причины развития саркомы неизвестны и по сей день.
Пациентам с диагнозом саркома Юинга следует помнить, что это не является приговором. Важно вовремя получить необходимое лечение и соблюдать клинические рекомендации врачей.
Опухоль костей у детей и подростков Саркома Юинга
Саркома Юинга — это злокачественная опухоль, которая чаще всего поражает детей и подростков. Заболевание является очень опасным из-за низкого процента выживаемости и проблем в диагностировании. Его нередко обнаруживают уже на поздней стадии, когда прогноз неутешителен.
Основные симптомы очень легко спутать с последствиями травм, остеопорозом и другими распространенными патологиями костей. Юный возраст большинства заболевших также создает трудности в обнаружении опухоли. Дети и молодые люди обычно не рассматриваются как группа риска в онкологии, а бытовые или спортивные повреждения суставов для них не являются редкостью.
Общие сведения о заболевании
Саркома Юинга может развиваться в любой части скелета и даже в мягких тканях, но чаще всего поражает конечности и длинные трубчатые кости. Еще Джеймс Юинг, открывший ее в 1921 году, писал об этом свойстве опухоли. Болезнь прогрессирует очень быстро с ранним развитием метастаз в костном мозге и легких.

Сама опухоль представляет собой маленькие круглые злокачественные клетки с небольшой цитоплазмой. Для них характерна правильная форма, низкая митотическая активность и перестройка определенной хромосомы (под номером 22). Характерной особенностью новообразования является раннее распространение на окружающие ткани, даже при локализованной форме обнаруживается мягкотканный компонент.
В одну группу заболеваний входят атипичная саркома Юинга и несколько других злокачественных периферических нейроэктодермальных опухолей. В момент постановки диагноза, метастазы обнаруживаются у 15-50% заболевших. Достаточно часто пациенты впервые обращаются за медицинской помощью уже при метастатическом поражении внутренних органов. Современный подход к лечению саркомы Юинга подразумевает наличие отдаленных микрометастазов практически у всех больных с локализованной формой опухоли.
Чаще всего опухоль развивается в следующих областях:
- Большеберцовой или малоберцовой кости (около 10% случаев);
- Костях таза (20-25%);
- Бедренных костях (до 27%);
- Верхних конечностях (15%).
Гораздо реже данный вид саркомы локализуется в ребрах, позвоночнике и ключице. Чем старше пациент, тем вероятнее обнаружить опухоль в нехарактерных для нее костях — черепе, лопатках, стопе, кистях или позвонках. В 2/3 случаев заболеваний отмечается поражение нижних конечностей и области таза. Нетипичными областями поражения являются: желудочно-кишечный тракт, почки, эндометрий, предстательная железа. В зарубежных источниках также упоминается опухоль Аскина, относящаяся к группе сарком Юинга, при которой новообразования распространяются в грудной полости, охватывая легкие и плевру.
Распространенность и группы риска
Пик заболевания приходится на возраст от 10 до 25 лет, период активного роста скелета наиболее опасен. Однако злокачественные образования данного типа могут поражать людей всех возрастов, известны случаи обнаружения опухоли у очень пожилых пациентов и младенцев. У больных старше 30 лет и детей младше 5-ти саркома Юинга встречается крайне редко. Начиная с 14-15 лет юноши болеют чаще девушек в 1,5 раза. Белые подростки подвержены опухоли в гораздо большей степени, чем чернокожие и азиаты.
Примерно у 40% пациентов  саркома Юинга появляется после травмы. Ученые считают генетическую предрасположенность одним из определяющих факторов. Саркома Юинга является второй по частоте распространения среди опухолей костей у детей и подростков. Все же заболевание встречается достаточно редко — в среднем 0,6-3 случая на 1 млн населения.
саркома Юинга появляется после травмы. Ученые считают генетическую предрасположенность одним из определяющих факторов. Саркома Юинга является второй по частоте распространения среди опухолей костей у детей и подростков. Все же заболевание встречается достаточно редко — в среднем 0,6-3 случая на 1 млн населения.
Основные симптомы
Одним из первых симптомов заболевания отмечают локальную боль в области поражения. Сначала она носит периодический характер и может самопроизвольно ослабевать, но впоследствии становится интенсивной и постоянной. При поражении костей саркомой Юинга наблюдаются следующие симптомы:
- Небольшой отек в области очага развития опухоли;
- Повышенная температура (38-40С);
- Боль, локализующаяся в месте поражения;
- Расширение вен, расположенных близко к коже;
- Гиперемия участка поражения;
- Потеря в весе на фоне сниженного аппетита;
- Лихорадка;
- Общая слабость;
- Анемия и лейкопения.
Обычно с момента появления первых болевых симптомов до постановки окончательного диагноза проходит 6-12 месяцев. По мере развития заболевания опухоль быстро увеличивается в размерах, становится болезненна при пальпации.
Распространение опухоли в тазовой области провоцирует нарушение работы внутренних органов. Опухоль Аскина, относящаяся к группе сарком Юинга, вызывает дыхательную недостаточность и кровохарканье.
Боль усиливается по мере роста опухоли. Примерно в 1/3 случаев наблюдается локальное повышение температуры в области поражения. На более поздних стадиях (через 3-4 месяца) может происходить патологический перелом, он наблюдается у 5-10% больных.
Диагностика
Дифференциальная диагностика опухоли затруднена из-за ее схожести с другими мелкоклеточными злокачественными образованиями. По этой причине применяется несколько дополнительных исследований для постановки окончательного диагноза. При подозрении на саркому Юинга назначаются следующие виды обследований:
- Рентгенография области, пораженной опухолью;
- Магнитно-резонансная (МРТ) или компьютерная томография (КТ) ;
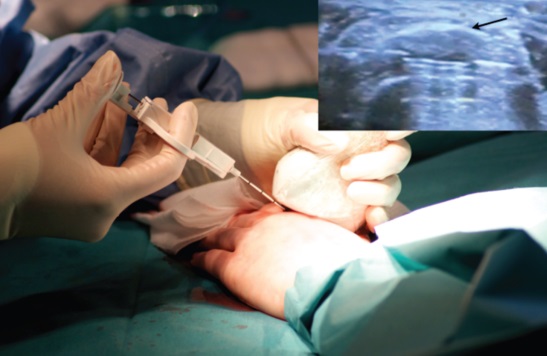
- Биопсия опухоли и костного мозга;
- Ультразвуковое исследование (УЗИ);
- Биохимический анализ крови;
- Позитронно-эмиссионная томография (ПЭТ);
- Цитогенетическое исследование;
- Иммуногистохимическое обследование;
- Молекулярно-генетический анализ;
- Флуоресцентная гибридизация;
- Миелограмма;
- Электрокардиограмма;
- Ангиография;
- Оостеосцинтиграфия.
Рентгенография
Рентгенография места поражения проводится двух проекциях. Обследование должно определить наличие деструкции кости и распространение опухоли на мягкие ткани.

Гистологическое исследование
Для постановки диагноза одного гистологического исследования недостаточно. Морфологически саркома Юинга очень схожа с другими злокачественными опухолями, такими как синовиальная саркома, рабдомиосаркома, нейробластома и ряд других. Клетки расположены без видимой структуры и разделены фиброзными прослойками, для них характерен зеркальный вид за счет дисперсии хроматина в клеточных ядрах. Достаточно часто наблюдается некроз опухолевой ткани, при котором жизнеспособные клетки локализуются вокруг сосудов.
Иммуногистохимический анализ
Диагностика заболевания требует выполнения расширенного иммуногистохимического исследования. Практически все клетки опухоли (95%) вырабатывают на своей поверхности определенный гликопротеин, который является продуктом онкогена. Для них также характерна экспрессия виментина, что отличает саркому Юинга от нейробластомы. Иммуногистохимический анализ подтверждает диагноз, поставленный на основе рентгенографического обследования.
Цитологическое исследование
Для цитологического исследования  опухоли проводится биопсия. Процедура выполняется только опытным онкологом-ортопедом. Открытая инцизионная методика получения образцов ткани является более предпочтительной, чем тонкоигольная и трепан-биопсия. Многие специалисты также считают необходимым исследование костного мозга, поскольку его поражение является возможным даже при отсутствии метастазов в костях.
опухоли проводится биопсия. Процедура выполняется только опытным онкологом-ортопедом. Открытая инцизионная методика получения образцов ткани является более предпочтительной, чем тонкоигольная и трепан-биопсия. Многие специалисты также считают необходимым исследование костного мозга, поскольку его поражение является возможным даже при отсутствии метастазов в костях.
Другие методы обследования
Магнитно-резонансная томография применяется для определения стадии заболевания. Метод позволяет оценить степень поражения мягких тканей, размеры опухоли и ее структуру.
Полимеразная цепная реакция используется при исследовании микроскопических метастазов в периферической крови и костном мозге. Биохимический анализ показывает повышение уровня С-реактивного белка, а также мочевины и креатинина, дисбаланс калия, натрия, кальция и другие характерные для опухоли изменения.
Лечение
Основными методами лечения Саркомы Юинга являются:
- Индукционная химиотерапия;
- Лучевая терапия;
- Хирургическая операция с эндопротезированием.
Комбинированное лечение саркомы Юинга является общепринятым, его длительность варьируется от 18 месяцев до 2-х лет. Химиотерапия обычно включает в себя несколько циклов с применением различных комбинаций следующих препаратов:
- Винкристин;
- Циклофосфан;
- Адриамицин;
- Цисплатин;
- Доксорубицин;
- Дактиномицин;
- Ифосфамид;
- Этопозид;
- Актиномицин.

После операции рекомендовано использование лучевой терапии. Объем и интенсивность определяют в зависимости от успеха предшествующего лечения, его показывает гистологическое исследование. При положительном исходе после завершения терапии пациентов обследуют сначала раз в 2-3 месяца в течение 2 лет, затем каждые 3 года.
Прогноз и успешность лечения
Выживаемость и успех лечения во многом зависят от локализации первичной опухоли. Прогноз благоприятнее при поражении длинных трубчатых костей, новообразования в тканях черепа гораздо труднее поддаются лечению. Локализованная форма саркомы Юинга при своевременной комплексной терапии характеризуется 70% выживаемостью. Прогноз значительно хуже для пациентов, лечение которых началось на стадии метастазирования в костный мозг. В этом случае даже химиотерапия в высоких дозах, тотальное облучение и операция по трансплантации не дают результатов выживаемости более 30%.
Однако методики и протоколы  химиотерапии постоянно совершенствуются. Совсем недавно успешность лечения саркомы Юинга не превышала 10% от общего числа больных с метастатической формой заболевания. До начала применения цитостатических препаратов показатели 5-летней выживаемость оставались крайне низкими.
химиотерапии постоянно совершенствуются. Совсем недавно успешность лечения саркомы Юинга не превышала 10% от общего числа больных с метастатической формой заболевания. До начала применения цитостатических препаратов показатели 5-летней выживаемость оставались крайне низкими.
В борьбе со злокачественными периферическими опухолями костей и мягких тканей достигнут значительный прогресс. Сейчас можно с уверенностью сказать, Саркома Юинга излечима. Многие пациенты живут полноценной жизнью после завершения терапии, если к комплексному лечению приступают на ранней стадии заболевания.
Симптомы и лечение саркомы Юинга, злокачественного заболевания костей
Основные симптомы очень легко спутать с последствиями травм, остеопорозом и другими распространенными патологиями костей. Юный возраст большинства заболевших также создает трудности в обнаружении опухоли. Дети и молодые люди обычно не рассматриваются как группа риска в онкологии, а бытовые или спортивные повреждения суставов для них не являются редкостью.
Общие сведения о заболевании
Саркома Юинга может развиваться в любой части скелета и даже в мягких тканях, но чаще всего поражает конечности и длинные трубчатые кости. Еще Джеймс Юинг, открывший ее в 1921 году, писал об этом свойстве опухоли. Болезнь прогрессирует очень быстро с ранним развитием метастаз в костном мозге и легких.
Сама опухоль представляет собой маленькие круглые злокачественные клетки с небольшой цитоплазмой. Для них характерна правильная форма, низкая митотическая активность и перестройка определенной хромосомы (под номером 22). Характерной особенностью новообразования является раннее распространение на окружающие ткани, даже при локализованной форме обнаруживается мягкотканный компонент.
В одну группу заболеваний входят атипичная саркома Юинга и несколько других злокачественных периферических нейроэктодермальных опухолей. В момент постановки диагноза, метастазы обнаруживаются у 15-50% заболевших. Достаточно часто пациенты впервые обращаются за медицинской помощью уже при метастатическом поражении внутренних органов. Современный подход к лечению саркомы Юинга подразумевает наличие отдаленных микрометастазов практически у всех больных с локализованной формой опухоли.
Все новообразования из группы сарком Юинга способны формировать метастазы, преимущественно в легких, реже — в костном мозге и других костях. Помимо этого метастазы обнаруживаются в лимфатических узлах, головном и спинном мозге, забрюшинном пространстве.
Чаще всего опухоль развивается в следующих областях:
- Большеберцовой или малоберцовой кости (около 10% случаев);
- Костях таза (20-25%);
- Бедренных костях (до 27%);
- Верхних конечностях (15%).
Гораздо реже данный вид саркомы локализуется в ребрах, позвоночнике и ключице. Чем старше пациент, тем вероятнее обнаружить опухоль в нехарактерных для нее костях — черепе, лопатках, стопе, кистях или позвонках. В 2/3 случаев заболеваний отмечается поражение нижних конечностей и области таза. Нетипичными областями поражения являются: желудочно-кишечный тракт, почки, эндометрий, предстательная железа. В зарубежных источниках также упоминается опухоль Аскина, относящаяся к группе сарком Юинга, при которой новообразования распространяются в грудной полости, охватывая легкие и плевру.
Как лечить саркому Юинга
Эта болезнь очень плохо поддается диагностике на начальных стадиях. Обычно, когда поставлен диагноз, опухоль уже дала метастазы. Но при своевременном лечении можно полностью устранить патологический очаг, предотвратить метастазы, а также исключить возможность рецидивов. Но чаще всего прогноз для пациентов неблагоприятный. Полное излечение возможно только на начальной стадии заболевания. Кроме того, эффективность терапии зависит от места локализации опухоли. Хуже всего, если метастазы распространились в костном мозге.
Самым радикальным и эффективным методом лечения этой опухоли является хирургическое удаление. Но операция показана не всегда. Поэтому более распространено консервативное лечение заболевания: химиотерапия или облучение. Прогноз излечения и выживаемость больных зависят, прежде всего, от его своевременности. Чем раньше пациент обратится в медицинское учреждение, тем быстрее можно облегчить его состояние. Терапия опухоли обязательно должна проводиться в специализированной клинике, где назначат комплексное лечение, включающее несколько методик.
Во многих случаях только оперативное лечение может спасти жизнь пациенту
Хирургическое удаление опухоли
Это самый эффективный метод терапии заболевания. В зависимости от того, насколько распространилась опухоль и ее метастазы, в процессе операции могут быть вырезаны не только пораженные места. Часто удаляются тазовые или бедренные кости, ребра, другие части скелета, окружающие мягкие ткани. На место удаленных костей ставятся эндопротезы.
Но врачи стараются не доводить до такого радикального лечения. Сначала используются другие, менее травматичные способы. Например, практикуется частичная резекция опухоли. Это позволяет повысить эффективность химиотерапии и шансы на выздоровление.
Лучевая терапия
Используют для лечения высокие дозы облучения – 4000-5000 Р. Воздействие производится на первичный очаг новообразования, а если метастазы распространились в легочную ткань, то на легкие. Побочными действиями такого лечения могут стать головные боли, ограничение в движении суставов, у детей – это замедление роста костей и нарушение умственной деятельности. Но, несмотря на это, радиотерапия сейчас является самым эффективным и безопасным методом лечения заболевания.
Химиотерапия при саркоме Юинга
Такое лечение эффективно потому, что лекарственные препараты способны уничтожить даже мельчайшие метастазы, которые не поддаются диагностике. Самыми распространенными лекарствами для химиотерапии являются «Циклофосфан», «Адриамицин», «Винкристин», «Ифосфамид», «Вепезид». Их назначают чаще всего внутривенно, месячными курсами с небольшими – в 2-3 недели — перерывами. Такое лечение продолжается обычно 10-12 месяцев. Часто различные препараты комбинируют между собой. Химиотерапия применяется на начальных стадиях, а также перед и после оперативным вмешательством.
А еще советуем прочитать:
Распространенные болезни суставов ног
Применение таких препаратов имеет много побочных эффектов. Хотя современные лекарства переносятся значительно легче, но все равно часто наблюдаются:
- тошнота, рвота;
- потеря волос;
- снижение иммунитета;
- бесплодие;
- токсическое поражение сердечно-сосудистой системы.
При наличии больших метастаз в костном мозге прогноз заболевания самый неблагоприятный – выживаемость пациентов составляет только 25%. Поэтому используются повышенные дозы химиопрепаратов, сочетаемые с пересадкой стволовых клеток.
Успех выздоровления зависит не только от правильного лечения, но и от психологического настроя самого пациента
Распространенность и группы риска
Пик заболевания приходится на возраст от 10 до 25 лет, период активного роста скелета наиболее опасен. Однако злокачественные образования данного типа могут поражать людей всех возрастов, известны случаи обнаружения опухоли у очень пожилых пациентов и младенцев. У больных старше 30 лет и детей младше 5-ти саркома Юинга встречается крайне редко. Начиная с 14-15 лет юноши болеют чаще девушек в 1,5 раза. Белые подростки подвержены опухоли в гораздо большей степени, чем чернокожие и азиаты.
Основные симптомы
Одним из первых симптомов заболевания отмечают локальную боль в области поражения. Сначала она носит периодический характер и может самопроизвольно ослабевать, но впоследствии становится интенсивной и постоянной. При поражении костей саркомой Юинга наблюдаются следующие симптомы:
- Небольшой отек в области очага развития опухоли;
- Повышенная температура (38-40С);
- Боль, локализующаяся в месте поражения;
- Расширение вен, расположенных близко к коже;
- Гиперемия участка поражения;
- Потеря в весе на фоне сниженного аппетита;
- Лихорадка;
- Общая слабость;
- Анемия и лейкопения.
Обычно с момента появления первых болевых симптомов до постановки окончательного диагноза проходит 6-12 месяцев. По мере развития заболевания опухоль быстро увеличивается в размерах, становится болезненна при пальпации.
Симптоматика зависит от места расположения новообразования. При локализации в области сустава, нарушается его подвижность, наблюдается асимметрия по отношению к здоровой конечности, хромота или радикулопатия.
Распространение опухоли в тазовой области провоцирует нарушение работы внутренних органов. Опухоль Аскина, относящаяся к группе сарком Юинга, вызывает дыхательную недостаточность и кровохарканье.
Боль усиливается по мере роста опухоли. Примерно в 1/3 случаев наблюдается локальное повышение температуры в области поражения. На более поздних стадиях (через 3-4 месяца) может происходить патологический перелом, он наблюдается у 5-10% больных.
Причины развития
Как и у всех онкологических заболеваний, у саркомы Юинга есть разные стадии развития. На разных стадиях опухоль поражает разные слои определенной области:
- При первой стадии на поверхности кости возникает небольшое новообразование, не выдающее себя никакими признаками;
- Во время второй стадии онкологический процесс начинает проникать внутрь кости, появляется первая незначительная симптоматика заболевания;
- При третьей стадии в мягкие ткани, окружающие кость, а также в ближайшие органы начинается метастазирование, состояние больного резко ухудшается, симптомы становятся более интенсивными;
- Четвертая стадия протекает очень тяжело, так как метастазы расходятся по всему организму, поражая отдаленные органы и части тела.
Чем выше степень развития заболевания, тем сложнее лечение и меньше шанс на его хороший результат. Зачастую, при четвертой степени доктора уже не берутся лечить непосредственно от опухоли, поскольку терапия не даст никакого результата. Но и при диагностике на первой стадии нельзя со стопроцентной уверенностью говорить о точном излечении, поскольку на это влияет множество факторов.
Выделяют 2 степени остеосаркомы:
- Локализованную. Характеризуется наличием единственного опухолевого очага. Возможно поражение окружающих мягких тканей.
- Метастатическую. Развиваются подобные патологические процессы в результате распространения метастазов на другие органы.
При постановке точного диагноза онкологи пользуются расширенной классификацией, включающей следующие стадии:
- Наличие небольшого новообразования на поверхности кости.
- Распространение клеток опухоли вглубь тканей.
- Наличие метастазов в ближайших тканях.
- Появление отдаленных опухолевых очагов.
Первые 2 степени считаются локализованными. Саркому Юинга 4-й стадии относят к метастатическим формам заболевания.
На основании данных о распространении различают 2 стадии развития болезни:
- Локализованная, когда наличествует единственный очаг патологии, распространенный на соседние кости, суставы, сухожилия;
- Метастатическая, когда очаги могут возникать уже не только в костях, но и в других органах, лимфосистемах, легких, печени.
Опираясь на используемую онкологами расширенную версию классификации патологии, где присутствует 4 стадии, можно сказать, что первые две стадии относят к локализованным, а следующие две – метастатическим.
Диагностика
Дифференциальная диагностика опухоли затруднена из-за ее схожести с другими мелкоклеточными злокачественными образованиями. По этой причине применяется несколько дополнительных исследований для постановки окончательного диагноза. При подозрении на саркому Юинга назначаются следующие виды обследований:
- Рентгенография области, пораженной опухолью;
- Магнитно-резонансная (МРТ) или компьютерная томография (КТ) ;
- Биопсия опухоли и костного мозга;
- Ультразвуковое исследование (УЗИ);
- Биохимический анализ крови;
- Позитронно-эмиссионная томография (ПЭТ);
- Цитогенетическое исследование;
- Иммуногистохимическое обследование;
- Молекулярно-генетический анализ;
- Флуоресцентная гибридизация;
- Миелограмма;
- Электрокардиограмма;
- Ангиография;
- Оостеосцинтиграфия.
Некоторые методы обследования необходимы для подтверждения наличия клеток саркомы Юинга в материале, собранном при биопсии. Другие применяются для обнаружения метастазов, определения размера опухоли и масштаба ее распространения на окружающие ткани.
Рентгенография
Рентгенография места поражения проводится двух проекциях. Обследование должно определить наличие деструкции кости и распространение опухоли на мягкие ткани.
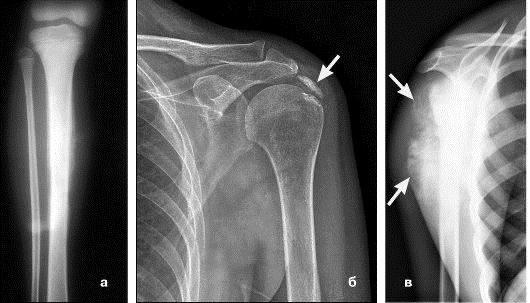
На рентгене также видны патологические переломы, утолщение периоста и области просветления, для которых характерно расположение, напоминающее солнечные лучи.
Гистологическое исследование
Для постановки диагноза одного гистологического исследования недостаточно. Морфологически саркома Юинга очень схожа с другими злокачественными опухолями, такими как синовиальная саркома, рабдомиосаркома, нейробластома и ряд других. Клетки расположены без видимой структуры и разделены фиброзными прослойками, для них характерен зеркальный вид за счет дисперсии хроматина в клеточных ядрах. Достаточно часто наблюдается некроз опухолевой ткани, при котором жизнеспособные клетки локализуются вокруг сосудов.
Иммуногистохимический анализ
Диагностика заболевания требует выполнения расширенного иммуногистохимического исследования. Практически все клетки опухоли (95%) вырабатывают на своей поверхности определенный гликопротеин, который является продуктом онкогена. Для них также характерна экспрессия виментина, что отличает саркому Юинга от нейробластомы. Иммуногистохимический анализ подтверждает диагноз, поставленный на основе рентгенографического обследования.
Лечение
Основными методами лечения Саркомы Юинга являются:
- Индукционная химиотерапия;
- Лучевая терапия;
- Хирургическая операция с эндопротезированием.
Индукционная химиотерапия
Лучевая терапия
Хирургическая операция
Комбинированное лечение саркомы Юинга является общепринятым, его длительность варьируется от 18 месяцев до 2-х лет. Химиотерапия обычно включает в себя несколько циклов с применением различных комбинаций следующих препаратов:
- Винкристин;
- Циклофосфан;
- Адриамицин;
- Цисплатин;
- Доксорубицин;
- Дактиномицин;
- Ифосфамид;
- Этопозид;
- Актиномицин.
Хирургическое вмешательство является предпочтительным методом, решение о нем принимается во время многокомпонентной химиотерапии.
После операции рекомендовано использование лучевой терапии. Объем и интенсивность определяют в зависимости от успеха предшествующего лечения, его показывает гистологическое исследование. При положительном исходе после завершения терапии пациентов обследуют сначала раз в 2-3 месяца в течение 2 лет, затем каждые 3 года.
Прогноз и успешность лечения
Выживаемость и успех лечения во многом зависят от локализации первичной опухоли. Прогноз благоприятнее при поражении длинных трубчатых костей, новообразования в тканях черепа гораздо труднее поддаются лечению. Локализованная форма саркомы Юинга при своевременной комплексной терапии характеризуется 70% выживаемостью. Прогноз значительно хуже для пациентов, лечение которых началось на стадии метастазирования в костный мозг. В этом случае даже химиотерапия в высоких дозах, тотальное облучение и операция по трансплантации не дают результатов выживаемости более 30%.
Фактором благоприятного исхода считают регресс опухоли после химиотерапии и ее некроз. О плохом прогнозе говорит размер опухоли более 8 см, ее объем свыше 100 см3, а также возраст пациентов менее 10 лет. У старших детей процент выживаемости выше.
Однако методики и протоколы химиотерапии постоянно совершенствуются. Совсем недавно успешность лечения саркомы Юинга не превышала 10% от общего числа больных с метастатической формой заболевания. До начала применения цитостатических препаратов показатели 5-летней выживаемость оставались крайне низкими.
В борьбе со злокачественными периферическими опухолями костей и мягких тканей достигнут значительный прогресс. Сейчас можно с уверенностью сказать, Саркома Юинга излечима. Многие пациенты живут полноценной жизнью после завершения терапии, если к комплексному лечению приступают на ранней стадии заболевания.
Причины возникновения
Некоторые специалисты считают, что подобная опухоль наиболее часто возникает у людей, имеющих врожденные пороки скелета — костную кисту, энхондрому и другие нарушения внутриутробного развития опорно-двигательного аппарата. Связь между возникновением онкологического заболевания костей и радиационным облучением не доказана. Выделяют следующие причины появления саркомы Юинга:
- Генетическая предрасположенность. Новообразования возникают у пациентов, родственники которых имели подобные заболевания.
- Детский и юношеский возраст.
- Принадлежность к европеоидной расе.
- Наличие доброкачественных новообразований костей и мягких тканей.
- Полученные ранее травмы.
Несмотря на то что учеными неоднократно проводились различные исследования, до сих пор не выявлены точные причины развития саркомы данного вида. Однако статистические данные дают возможность провести четкие грани между саркомой и некоторыми патологиями, заболеваниями. Итак, факторами к развитию костной саркомы могут стать:
- генетическая предрасположенность;
- различные отклонения в ДНК;
- врожденные аномалии развития костной ткани у ребенка;
- травматические повреждения костей.
Саркома Юинга у детей может быть обусловлена врожденными аномалиями мочеполовой системы, при которых в костях и разных органах возникают очаги обызвествления (кальциноз).
Спровоцировать саркому Юинга может воздействие на организм человека таких факторов:
- травма;
- перенесенное оперативное вмешательство на кости;
- наследственная предрасположенность;
- бесконтрольный прием лекарственных препаратов;
- гормональный дисбаланс;
- переутомление;
- несбалансированное питание;
- вредные привычки.
Саркома Юинга представляет собой злокачественное поражение костей и возникает преимущественно в трубчатых костных элементах, ребрах, тазу, лопатке и ключице. Опухоль очень агрессивна и характеризуется ранним появлением метастазов и плохим прогнозом выживаемости. Основным фактором, что способствует росту новообразования, является наследственная предрасположенность или мутация генов, это вызывает появление атипичных клеток с бесконтрольным ростом и делением.
Истинные причины, которые провоцируют развитие саркомы Юинга – не выявлены, но имеются некоторые факторы, которые влияют на начало ее формирования:
- Наследственная предрасположенность;
- Наличие в анамнезе (истории болезни) травмы;
- Наличие скелетных аномалий (аневризмальная костная киста, энхондрома и другие);
- Возможные нарушения развития мочеполовой системы (редупликация почечной системы) внутриутробного характера.
Злокачественные опухоли костей у детей. Саркома Юинга
Иммуногистохимическое исследование с помощью авидин-, биотинпероксидазной техники позволяет обнаружить те или иные маркеры нейродифференцировки: нейронспецифическую энолазу, CD56 (Leu 7), протеин S-100, глиальный фибриллярный кислый протеин, синаптофизин, GD2, белки нейрофиламентов. Еще одним высокоспецифичным признаком саркомы Юинга является экспрессия продукта псевдоаутосомного гена MIC2p (Е2, CD99), выявляющегося более чем в 90—95 % случаев этого заболевания. Экспрессия данного белка крайне редко наблюдается при других негемопоэтических опухолях, а его диагностика проводится с помощью специфичных моноклональных антител НВА71, RFB-1, 12Е7, 013.
Таким образом, общая характерная хромосомная транслокация и одинаковые нейральные характеристики некоторых клеточных линий саркомы Юинга и примитивной нейроэктодермальной опухоли свидетельствуют в пользу предположения, что эти две опухоли сходны и представляют собой разные стадии дифференцировки одного злокачественного типа.
Клиническая картина
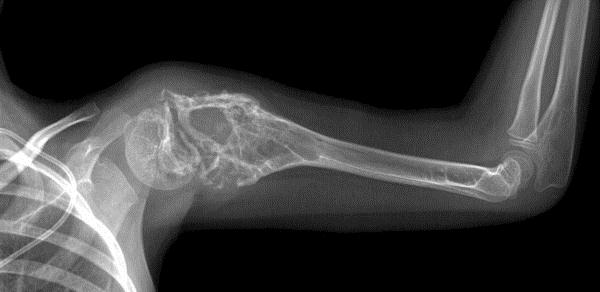
Саркома Юинга (СЮ) поражает все кости скелета, однако несколько чаще она развивается в длинных трубчатых костях конечностей. В последних СЮ первично локализуется в диафизе, метафизе или эпифизе с последующим быстрым прогрессированием по длиннику кости (рис. 16.1).
Наиболее типичной локализацией СЮ длинных трубчатых костей является диафиз, откуда опухоль распространяется одинаково к центру и периферии кости и отчетливо отличается от локализации опухоли в метафизе, характерной для остеогенной саркомы. Через зону роста и суставной хрящ опухоль обычно не распространяется.

Рис. 16.1. Типы роста опухоли Юинга при ее локализации в длинных костях: 1 — центральный диафизарный; 2 — кортикальный (периферический) диафизарный; 3 — центральный метафизарный; 4 — периферический метафизарный; 5 — метафизарно-эпифизарный
В большинстве случаев первичный очаг располагается в бедренной кости и костях верхней конечности, реже — в большеберцовой и малоберцовой костях. Второй, наиболее типичной локализацией являются кости таза, реже встречается локализация первичного очага в костях осевого скелета (позвонки, кости черепа), ребрах, лопатке, ключице. Нередко очаги поражения обнаруживаются почти одновременно в нескольких костях. В отличие от остеогенной саркомы более часто поражаются плоские кости скелета.
Саркома Юинга у детей характеризуется более злокачественным течением, чем у взрослых больных; она быстро растет и рано метастазирует. Наличие метастазов при первичном обращении диагностируется у 22—38 % пациентов. Метастазирование в основном происходит гематогенным путем, при этом наиболее часто обнаруживается поражение легких, костей, костного мозга. В редких случаях наблюдаются метастазы в лимфатические узлы, которые рассматриваются как отдаленные, и вовлечение в процесс ЦНС.
Как и при других первичных злокачественных опухолях костей, наиболее частыми клиническими проявлениями саркомы Юинга являются боль локального или радикулярного характера, припухлость в области поражения и нарушение функции. Начало подострое или острое. Иногда заболевание протекает с маловыраженными клиническими симптомами. В половине всех случаев больные отмечают в анамнезе травму. Боли тупые, тянущие, колющие, иногда едва ощутимые, постепенно нарастающие, усиливающиеся ночью, но не имеющие постоянного характера.
При остром и подостром начале наблюдается повышение температуры тела до 38—40 °С. Одновременно с болью отмечаются недомогание, лейкоцитоз, увеличение СОЭ, анемия и похудание. По мере роста опухоли появляется мягкотканный компонент, быстро увеличивающийся в размере, сопровождающийся местной гиперемией, гипертермией и расширенными подкожными венами, что приводит к нарушению функции пораженного органа. У большинства детей припухлость является не только постоянным, но и первым симптомом заболевания.
При поражении ребра саркомой Юинга мягкотканный компонент, как правило, приобретает сферическую форму. Опухоль инфильтрирует плевру и осложняет процесс плевритом. Все это затрудняет диагностику деструктивных изменений ребра.
Традиционная рентгенография первичного очага должна быть дополнена ультразвуковым исследованием, компьютерной томографией (КТ) и/или магнитно-резонансной томографией (МРТ) с вычислением объема опухоли с целью определения прогностической группы риска. Радионуклидное исследование костной системы проводится для определения протяженности первичной опухоли и выявления метастатических очагов в других костях скелета. Рентгенографию легких в двух проекциях для выявления метастатического поражения легких рекомендуется дополнить КТ. При обнаружении образования, исходящего из грудной стенки и растущего в грудную полость, помимо полипозиционного рентгенологического исследования, следует производить суперэкспонированные снимки и томографию. Если после такого исследования неясна локализация опухоли, то необходимо сканирование скелета для определения вовлечения в процесс ребер.
Ультразвуковое исследование, ангиография, КТ, МРТ и радиоизотопное сканирование дают важную дополнительную информацию для уточнения истинного интрамедуллярного и мягкотканного распространения опухолевого процесса и решения вопроса о сохранной операции, а также с целью динамического контроля.
Лабораторные анализы обнаруживают умеренно повышенную СОЭ, незначительную анемию и лейкоцитоз. Повышение уровня сывороточной лактатдегидрогеназы (ЛДГ) коррелирует с объемом первичной опухоли и неблагоприятным прогнозом.
Даже в типичных случаях клинико-рентгенологический диагноз саркомы Юинга должен быть обязательно подтвержден морфологическим исследованием. Для этого производится трепанобиопсия с последующим гистологическим и цитологическим исследованием. При сомнительном морфологическом заключении необходима открытая биопсия для верификации диагноза. Пункцию костного мозга для исключения поражения костного мозга необходимо проводить из нескольких мест.
Необходимо отметить, что принципиальным для оценки прогностической группы риска является расчет объема опухоли до начала лечения. Расчет эллипсоидных опухолей (большой объем мягкотканного компонента) производится по формуле: а • b • с • 0,52, для цилиндрических опухолей длинных трубчатых костей с небольшим мягкотканным компонентом — а • b • с • 0,785.
Патоморфология
Дополнительные исследования позволяют обнаружить наличие гликогена в 90 % клеток, однако данный признак не является патогномоничным. Иммуногистохимическое исследование с помощью авидин-, биотин-пероксидазной техники позволяет обнаружить те или иные маркеры нейродифференцировки: нейронспецифическую энолазу, CD56(Leu7), протеин S-100, глиальный фибриллярный кислый протеин, синаптофизин, GD2, белки нейрофиламентов.
В настоящее время отсутствуют четкие критерии дифференциальной диагностики между саркомой Юинга и примитивной нейроэктодермальной опухолью (ПНЭО). Однако обнаружение 2 или более маркеров нейродифференцировки, наличие Homer-Wright розеток и/или признаков нейродифференцировки, выявленных при электронной микроскопии, позволяет поставить диагноз примитивной нейроэктодермальной опухоли.
Таким образом, показано, что СЮ и ПНЭО являются гистологически схожими мелкокруглоклеточными опухолями, имеющими единую хромосомную транслокацию t (11;22), однако ПНЭО имеет гистологические и иммуногистохимические черты нейральной дифференцировки. Проведение всех звеньев иммуногистохимических и генетических исследований оправдано высокой специфичностью данных методов и необходимо для дифференциальной диагностики опухолей семейства саркомы Юинга и других мелкокруглоклеточных сарком, таких как альвеолярная рабдомиосаркома, нейробластома, лимфосаркома, мелкоклеточная остеогенная саркома.
Цигогенетические исследования
Наиболее частой генетической аберрацией при саркоме Юинга является транслокация t (11 ;22) (q24; ql2) с повреждением соответственно генов EWS и FLY1, которая встречается в 80—85 % случаев. Эта транслокация — одна из первых хромосомных аберраций, которая была клонирована и охарактеризована на молекулярном уровне. Результатом транслокации является слияние генов EWS и FLY1. Ген EWS кодирует РНК-связанный протеин, тогда как FLY1 — ДНК-связанный протеин, относящийся к EWS-семейству факторов транскрипции. Образованный химерный EWS—FLY1 онкопротеин содержит EWS-трансактиваторный домен и FLY1 ДНК-связанный домен.
Следовательно, EFY1 определяет ДНК-связанную специфичность EWS-FLY1 онкопротеина, а N-концевая порция EWS обусловливает нарушение регуляции и последовательности активации генов, в норме отвечающих на FLY1 (или близкие ему белки семейства ETS), что является одним из важнейших патогенетических механизмов развития саркомы Юинга. Химерный EWS—FLY1 онкопротеин, по-видимому, является промотором экспрессии различных генов, принимающих участие в неопластической трансформации. Некоторые авторы объясняют роль EWS—FLY1 онкопротеина как нарушение регуляции транскрипции, тогда как другие предполагают его участие в ингибировании апоптоза.
Определение цитогенетических и молекулярных нарушений используется при дифференциальной диагностике мелкокруглоклеточных сарком. Выявление транслокации t (11;22) возможно методами RTPCR (обратной транскрипционной полимеразной цепной реакции), флюоресцентной гибридизации in situ, кариотипирования, что является отчетливым дифференциально-диагностическим критерием СЮ/примитивной нейроэктодермальной опухоли. Например, наличие t (11;22) позволяет отдифференцировать саркому Юинга, продуцирующую костные или хрящевые элементы, от схожих с ней мелкоклеточной остеогенной саркомы и мезенхимальной хондросаркомы. В ряде исследований показана зависимость варианта онкопротеина EWS—FLY1 и клинического течения болезни. EWS—FLY1 типа 1 (результат слияния экзона 7 гена EWS и экзона 6 гена FLY1) является наиболее часто встречающимся и определяется в 65 % случаев.
Остальные 35 % СЮ содержат широкий спектр различных транскрипционных композиций участков EWS и FLY1. В указанных исследованиях было показано, что EWS—FLY1 типа 1 коррелирует с благоприятным прогнозом и в основном встречается у пациентов, имеющих локализованное заболевание.
Реже встречается транслокация t (21;22), приводящая к образованию онкопротеина EWS—ERG. Наличие вторичных хромосомных аберраций, таких как трисомия +8, +12, +2, +5, +9, + 15; появление дополнительного материала в длинном или коротком плече хромосомы могут играть роль в прогрессировании саркомы Юинга.
Еще одним высокоспецифичным признаком саркомы Юинга является экспрессия продукта псевдоаутосомного гена М1С2р (Е2, CD99), выявляющегося более чем в 90—95 % случаев этого заболевания. Экспрессия данного белка крайне редко наблюдается при других негемопоэтических опухолях, а его диагностика проводится с помощью специфичных моноклональных антител НВА71, RFB-1, 12Е7, 013.
Дифференциальная диагностика
Наибольшее значение в дифференциальной диагностике опухоли Юинга имеет остеомиелит, реже диафизарный туберкулез. По клиническим и лабораторным данным опухоль Юинга иногда неотличима от гематогенного остеомиелита. Общими признаками являются острое или подострое начало, высокая температура тела, местные изменения в виде болей, нарушения функции пораженного органа, покраснения и припухлости, лейкоцитоз и увеличение СОЭ.
Дифференциальный диагноз должен проводиться с учетом сроков заболевания по фазам течения патологического процесса. Деструктивные изменения в кости и выраженные периостальные реакции, выявленные в ранний период заболевания, свидетельствуют о наличии опухоли.
Большое значение в первые недели клинического проявления заболевания имеют обнаруженные рентгенологически изменения мягких тканей.
При опухоли Юинга мягкотканный компонент более или менее четко отграничен межмышечными прослойками, а при остеомиелите мягкие ткани инфильтрированы, поэтому межмышечные прослойки не дифференцируются и занимают большую протяженность. Наличие некрозов к концу первого-второго месяца от начала заболевания, а в более поздние сроки — секвестров свидетельствует об остеомиелите. Наличие спикул облегчает распознавание опухоли Юинга (табл. 16.1).
При относительно медленном течении и ремиссиях опухоли Юинга из-за появления в ней реактивных процессов возникает клинико-рентгенологическая картина, сходная с остеомиелитом Гарре и диафизарным туберкулезом (табл. 16.2).
Различные варианты течения саркомы Юинга также следует дифференцировать главным образом с другими злокачественными новообразованиями. Так, I и II варианты течения опухоли Юинга рентгенологически необходимо дифференцировать с остеогенной саркомой, хондросаркомой (не содержащая известковые включения); III вариант — с остеогенной склерозирующей саркомой; IV вариант — с ячеистым вариантом хондросаркомы и гемангиоэндотелиомой, миеломой и гигантоклеточной опухолью.
При гистологическом исследовании саркому Юинга следует дифференцировать с другими мелкоклеточными саркомами, такими как эмбриональная рабдомиосаркома, нейробластома, мелкоклеточная остеогенная саркома и злокачественная лимфома. Иммуногистохимическое исследование может быть решающим в дифференциальном диагнозе СЮ с другими мелкокруглоклеточными опухолями.
В статье «Опухоль костей у детей и подростков Саркома Юинга» использованы материалы:
http://onko.guru/zlo/sarkoma-yuinga.html
http://sustavi.guru/sarkoma-yuinga.html